Studiare il borderline: tumori mucinosi-O & G Magazine
Tumori ovarici mucinosi borderline di tipo intestinale – la prospettiva di un patologo.
‘I tumori mucinosi dell’ovaio sono tra le neoplasie ovariche più difficili da interpretare per i patologi chirurgici. Hart WR.1
I tumori mucinosi dell ‘ ovaio comprendono circa il 10-15% di tutti i tumori epiteliali ovarici primari. Questi tumori sono caratterizzati da differenziazione mucinosa dell’epitelio di rivestimento e comprendono uno spettro che va dai cistoadenomi benigni e dai cistoadenofibromi ai carcinomi. Vi è una variazione geografica nell’incidenza, con tumori mucinosi relativamente più comuni nelle popolazioni asiatiche che in quelle occidentali.2 Cambiamenti significativi nella classificazione e nei criteri diagnostici si sono verificati negli ultimi 20 anni. Rimangono controversie su aspetti della classificazione e dei risultati.
La categoria dei tumori borderline è stata introdotta nel 1971, per identificare un sottoinsieme di tumori con caratteristiche istologiche intermedie tra tumori benigni e maligni. Questi tumori mostrano una proliferazione epiteliale che supera quella osservata nelle loro controparti benigne, ma mancano della crescita distruttiva dei carcinomi invasivi. Questo sottogruppo è associato ad un risultato significativamente migliore rispetto ai carcinomi invasivi. I termini sinonimi includono tumore mucinoso a basso potenziale maligno, cistoadenoma di malignità borderline e tumore proliferativo atipico. Il termine “tumore borderline” è stato adottato dall’OMS.3 La maggior parte (circa l ‘ 85-90 per cento) dei tumori borderline mucinosi (MBT) è rivestita da epitelio che mostra differenziazione intestinale, di solito sotto forma di cellule caliciformi; tuttavia, c’è spesso uno spettro di tipi di cellule presenti. Il resto è rivestito da cellule epiteliali simili all’epitelio endocervicale (mulleriano). Questi due sottogruppi appaiono distinti, con caratteristiche epidemiologiche e cliniche diverse.
MBT di tipo intestinale si verificano prevalentemente nelle donne in età riproduttiva con una media di 45 anni; tuttavia, la fascia di età è ampia (tra nove e 88 anni).1;2 Sono quasi sempre unilaterali, con solo il cinque per cento che si verificano bilateralmente. Le MBT sono in genere il più grande di tutti i tumori ovarici e possono misurare fino a 30 cm di dimensione (vedere Figura 1). Le apparenze grossolane non possono distinguere in modo affidabile tumori benigni, borderline e maligni. In genere, la superficie di taglio mostra più cisti piene di mucina, spesso con un aspetto gelatinoso (vedi Figura 2).
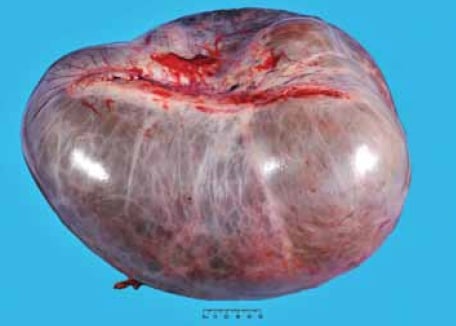
Figura 1. I tumori borderline mucinosi possono essere molto grandi. Questo tumore misurava 38 cm di dimensione massima.
Tumorigenesi
La cellula di origine della maggior parte dei tumori mucinosi ovarici primari non è chiara. Questi tumori sono distinti da altri tumori epiteliali ovarici, con differenti profili morfologici, immunoistochimici e molecolari. Circa il cinque per cento sono associati a teratomi cistici (cisti dermoidi) e possono essere benigni, borderline o maligni4 (vedi Figura 3). Questa associazione suggerisce che alcuni tumori mucinosi possono rappresentare teratomi monodermici di origine germinale. Si osservano occasionalmente tumori mucinosi anche in associazione con altri tipi di tumori ovarici come i tumori di Brenner, i carcinoidi e i tumori a cellule di Sertoli-Leydig (vedere Figura 4). Uno studio recente ha ipotizzato che sia i tumori mucinosi che quelli Brenner condividano una cellula di origine nei nidi cellulari di transizione situati alla giunzione tubero-peritoneale.5 Tumori con un aspetto mucinoso puro possono, in alcuni casi, avere superato e cancellato qualsiasi tumore Brenner co-esistente 5 Tumori con un aspetto mucinoso puro possono, in alcuni casi, avere superato e cancellato qualsiasi tumore Brenner co-esistente.
Si presume che i tumori mucinosi si sviluppino sequenzialmente da cistoadenomi benigni a tumori borderline e infine carcinomi, simili a una sequenza adenoma-carcinoma osservata nell’intestino. Gli stadi intermedi sono tumori borderline con carcinoma intraepiteliale (MBT con IC) e tumori borderline con carcinoma microinvasivo o microinvasivo (MBT con MI). La prova di questa ipotesi proviene dall’aspetto morfologico e dagli studi molecolari. I tumori borderline e maligni sono istologicamente eterogenei, con uno spettro che va da benigno a proliferativo e maligno, suggerendo una progressione. Le mutazioni di K-ras sono state identificate nei tumori mucinosi e sono distinte dalle mutazioni osservate in altri tipi di tumori ovarici.6 Mutazioni di K-Ras sono state identificate più frequentemente in tumori maligni, al contrario di borderline o benigni. Mutazioni identiche sono state riportate in aree benigne, borderline e maligne dello stesso tumore.7,8 Questa mutazione è un presunto evento precoce nella tumorigenesi.
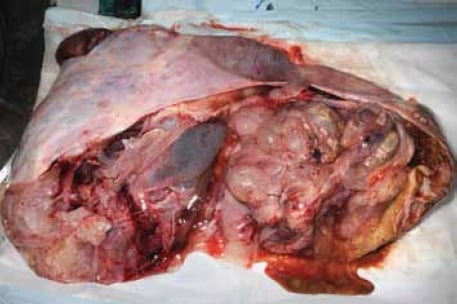
Figura 2. In genere, la superficie di taglio mostra più cisti piene di mucina.
Valutazione microscopica
Gli MBT sono tipicamente composti da cisti multiple rivestite da epitelio che varia da benigno a proliferativo con stratificazione, aree di tufting e crescita papillare (vedere Figure 5 e 6). Le cellule mostrano atipie da lievi a moderate e attività mitotica. Le estremità inferiore e superiore dello spettro non sono ben definite. All’estremità inferiore, i tumori benigni e borderline si distinguono per il grado di proliferazione epiteliale o atipia. Focolai “minori” di proliferazione sono accettabili in un tumore benigno, con proliferazione superiore al dieci per cento utilizzato da molti, ma non tutti, come un taglio quantitativo arbitrario.9 Tumori con proliferazione al di sotto della soglia del dieci per cento sono designati cistoadenomi mucinosi con proliferazione focale o atipia focale. Il significato di minori gradi di proliferazione è incerto con pochi studi che affrontano questa domanda.10
MBT all’estremità superiore dello spettro può mostrare carcinoma intraepiteliale o piccoli focolai di invasione (carcinoma microinvasivo o microinvasivo).
MBT con IC
Il carcinoma intraepiteliale è il presunto precursore del tumore invasivo ed è caratterizzato da epitelio che mostra aree di atipia grave (carcinoma in situ) senza evidenza di invasione. Se presente, il tumore deve essere sottoposto a campionamento più esteso per escludere l’invasione. Dove il carcinoma intraepiteliale è esteso può essere difficile da distinguere dall’invasione con un modello expansile.
MBT con MI
La microinvasione è riportata fino al nove per cento dei tumori borderline mucinosi di tipo intestinale.1 I focolai invasivi possono essere costituiti da singole cellule, piccoli cluster, ghiandole o focolai di crescita confluente o cribriforme all’interno dello stroma (vedi Figura 6). La dimensione massima ammissibile generalmente accettabile di ogni fuoco è 10mm2 nell’area, o 3mm nella dimensione massima. Alcuni ricercatori hanno utilizzato diverse dimensioni massime (2mm e 5mm).11,12 Se l’invasione supera questo, il tumore è classificato come carcinoma. La dimensione massima dei singoli focolai non è stata convalidata, né è stato specificato il numero di focolai individuali ammissibili.10 Focolai di microinvasione dovrebbero essere distinti dallo stravascamento della mucina stromale dopo la rottura della cisti. L’epitelio frammentato e non invasivo può essere associato a questi granulomi della mucina.
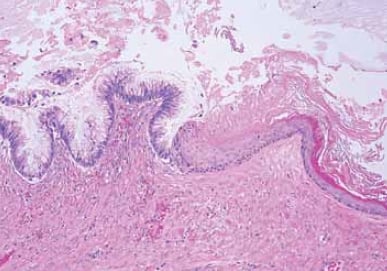
Figura 3. Tumori mucinosi possono insorgere in associazione con teratomi. Questa cisti è rivestita in parte dall’epitelio mucinoso (a sinistra) e dalla cheratinizzazione dell’epitelio squamoso stratificato (a destra).
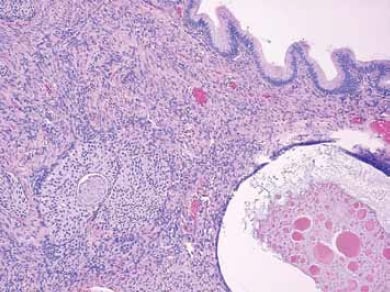
Figura 4. I tumori mucinosi possono coesistere con i tumori del Brennero. Nidi di cellule di tipo transitorio tipiche di un tumore del Brennero sono visibili nello stroma ovarico sotto una cisti rivestita da un semplice epitelio mucinoso.
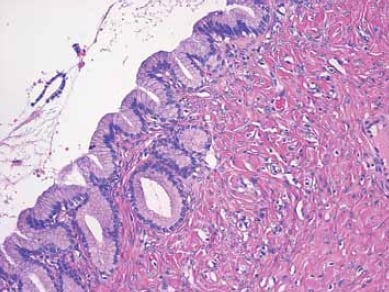
Figura 5. Questa cisti è rivestita da epitelio benigno costituito da un singolo strato di cellule che mostrano differenziazione mucinosa.
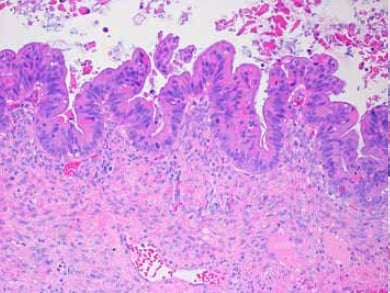
Figura 6. Tumore mucinoso borderline con un’area di proliferazione epiteliale che mostra stratificazione epiteliale, atipia nucleare e attività mitotica.
Tumori borderline con noduli murali
I tumori mucinosi rari presentano noduli murali che possono essere reattivi o maligni. I noduli reattivi sono spesso multipli e possono verificarsi in tumori benigni, borderline o maligni. I noduli maligni, al contrario, si verificano quasi sempre in tumori borderline o maligni. Questi possono essere solitari o multipli e avere un aspetto carcinomatoso, sarcomatoso o misto. La presenza di malignità è associata a un risultato scadente.
Outcome
I tumori borderline di tutti i tipi hanno generalmente una prognosi estremamente buona. L’analisi di studi più recenti con una dettagliata revisione istopatologica ha mostrato un rischio complessivo di recidiva del due per cento (1,2 per cento, 1,9 per cento e 5,1 per cento in MBT senza caratteristiche istologiche avverse, MBT con IC e MBT con MI, rispettivamente).13 La recidiva è fortemente associata allo stadio, e nessuna donna con tumori allo stadio IA si è ripresentata, anche quando erano presenti caratteristiche istologiche avverse. Le donne che si ripresentavano tutte avevano tumori allo stadio IC, con tassi di recidiva del 4,2%, 16,7% e 25%, rispettivamente, nei tre sottogruppi tumorali. Sebbene il numero complessivo sia ridotto, sono stati osservati decessi correlati al tumore. È stato anche identificato un rischio correlato all’età, con tutte le recidive che si verificano in donne di età <45 anni.13 Questo rischio correlato all’età non è stato ampiamente studiato.
La corretta classificazione dei tumori mucinosi richiede un campionamento accurato e l’esclusione delle metastasi. I tumori sono in genere di grandi dimensioni ed eterogenei istologicamente, che richiedono un campionamento esteso. Attualmente si raccomanda di trattare almeno una sezione per centimetro di tumore, con un campionamento supplementare che raggiunga due sezioni per centimetro nei tumori di oltre 10 cm, o nelle aree complesse cistiche o solide, o in quelle che presentano carcinoma intraepiteliale, microinvasione o perforazione tumorale.14 Questo livello di campionamento non è stato raggiunto in molti studi precedenti di outcome in cui è stato riportato un comportamento aggressivo nella MBT.
La stragrande maggioranza dei carcinomi mucinosi, e alcuni tumori con un aspetto borderline, sono ora riconosciuti come metastatici da siti extra-genitali, in particolare dal tratto gastrointestinale. I tumori del pancreas e delle vie biliari possono essere particolarmente blandi e istologicamente indistinguibili dai tumori borderline mucinosi. La presentazione con una massa ovarica può precedere la diagnosi del tumore primario. Con la rara eccezione dei tumori mucinosi associati al teratoma, lo pseudomixoma peritonei (ascite mucinose e/o noduli peritoneali mucinosi) è invariabilmente dovuto ad una neoplasia extra-ovarica, solitamente appendicea, con coinvolgimento secondario dell’ovaio.4 Quando i tumori metastatici sono esclusi, i carcinomi mucinosi primari sono molto rari. L’immunoistochimica può aiutare nell’interpretazione del probabile sito di origine tumorale, tuttavia vi è una notevole sovrapposizione nell’immunoprofilo e la correlazione clinica è sempre necessaria. Le caratteristiche che favoriscono la metastasi includono bilateralità, dimensione < 10cm, coinvolgimento superficiale da parte del tumore o presenza di mucina superficiale, un pattern infiltrativo di invasione, pattern di crescita nodulare, cellule ad anello con sigillo o invasione unicellulare, invasione vascolare, coinvolgimento ilare ovarico, pseudomyxoma ovarii e pseudomyxoma peritonei. La necrosi sporca è spesso associata a tumori metastatici del colon. La conoscenza della storia clinica del paziente e dei risultati radiologici sono essenziali nella valutazione.
Sommario
La nostra comprensione della patogenesi e del comportamento dei tumori mucinosi dell’ovaio si è evoluta in modo significativo negli ultimi decenni. La prognosi eccellente della maggior parte di MBT ha provocato i suggerimenti che MBT sia riclassificato come benigno. Altri credono che questo termine dovrebbe essere mantenuto perché riflette meglio la loro posizione intermedia nella tumorigenesi.15 Inoltre, una serie di controversie persistenti rimangono irrisolte, in particolare quelle che coinvolgono il significato clinico di caratteristiche istologicamente avverse. I dati attuali sull’esito sono basati su un numero ridotto di pazienti. La stratificazione dei tumori borderline in quelli con e senza caratteristiche istologiche avverse consente ulteriori studi di outcome in questi sottogruppi. Ciò migliorerà la nostra comprensione di questi tumori problematici e aiuterà a guidare il follow-up clinico e le raccomandazioni a lungo termine.
- Hart WR. Tumori mucinosi dell’ovaio: una recensione. Int J GynecolPathol 2004; 24: 4-25.
- Longacre T, Gilks CB. Tumori stromali epiteliali superficiali dell ‘ Ovary.In Goldblum JR, editore. Patologia ginecologica. Elsevier ChurchillLivingstone; 2009. P393-444.
- Lee KR, Tavassoli FA, Prat J et al. Superficie epiteliale-stromale tumours.In Tavassoli FA, Devilee P, editori. Tumori della mammella e della femminaorgani genitali. IARC Press; 2003. P117-45.
- Vang R, Abito AM, Zhao C et al. Tumori mucinosi ovarici associati a teratomi cistici maturi. L’analisi morfologica eimmunoistochimica ha identificato un sottoinsieme di origine potenzialmente ateratomatosa che condivide le caratteristiche dei tumori del tratto gastrointestinale inferiore più comunemente riscontrati nell’ovaio. Am JSurg Pathol 2007; 31: 854-69.
- Seidman JD, Khedmati F. Esplorare l’istogenesi delle neoplasie ovarianmucinous e transitional cell (Brenner) e la loro relazione con i nidi di cellule di Walthard: uno studio su 120 tumori. ArchPathol Lab Med 2008; 132:1753-60.
- Kurman RJ, Shih IM. Patogenesi molecolare e origine extraovarianadel cancro ovarico epiteliale-Spostando il paradigma. Hum Pathol2011; 42; 918-31.
- Mandai M, Konishi I, Kuroda H et al. Distribuzione eterogenea di epiteliale mutato K-ras in tumori ovarici mucinosi con specialeriferenza all’istopatologia. Hum Pathol 1998; 28: 34-40.
- Cuatrecasas M, Villanueva A, Matia-Guiu X, et al. Mutazioni K-ras nei tumori ovarici mucinosi: studio clinico-patologico e molecolare di 95 casi. Cancro 1997; 79: 1581-6.
- Ronnett BM, Kajdacsy-Balla A, Gilks CB et al. Tumori ovariani confinari mucinosi: punti di accordo generale e persistenti controversie in materia di nomenclatura, criteri diagnostici e comportamento. Hum Pathol 2004; 35: 949-60.
- Silverberg SG, Bell DA, Kurman RJ et al. Tumori ovarici borderline: punti chiave e sintesi del workshop. Hum Pathol 2004; 35: 910-17.
- Nomura K, Aizawa S. Carcinomi non invasivi, microinvasivi e invasivimucinosi dell’ovaio: un’analisi clinicopatologica di 40 casi. Cancro 2000; 89: 1541-6.
- Riopel MA, Ronnett BM, Kurman RJ. Valutazione dei criteri diagnostici e del comportamento dei tumori mucinosi di tipo intestinale ovarico: tumori atipici proliferativi (borderline) e carcinomi intraepiteliali, microinvasivi,invasivi e metastatici. Am J Surg Pathol 1999; 23:617-35.
- Khunamornpong S, Settakorn J, Sukpan K et al. Tumore mucinosodi basso potenziale maligno (tumore” Borderline “o”proliferativo atipico”) dell’ovaio: Uno studio di 171 casi con la valutazione dicarcinoma intraepiteliale e microinvasione. Int J Gynecol Pathol2011; 30:218-30.
- Seidman JD, Soslow RA, Vang R et al. Tumori ovarici borderline: diversi punti di vista contemporanei sulla terminologia e diagnosticriteri con immagini illustrative. Hum Pathol 2004; 35: 918-33.
- Rodriguez IM, Prat J. Tumori mucinosi dell’ovaio: analisi aclinicopatologica di 75 tumori borderline (di tipo intestinale) e Carcinoma. Am J Surg Pathol 2002; 26 (2): 139-52.