Anterior Ischemic Optic Neuropathy:
Part I: An Introduction for Patients
Sohan Singh Hayreh, MD, MS, PhD, DSc, FRCS, FRCOphth
Patricia A. Podhajsky, BSN
Ocular Vascular Clinic
Department of Ophthalmology & Visual Sciences
University of Iowa Carver College of Medicine
Iowa City, Iowa
Dit is deel een in een paar artikelen over Aion.
let op
het eerste deel van dit artikel is voornamelijk bedoeld voor patiënten en leken, en het tweede deel (op een aparte webpagina) is bedoeld voor oogartsen. Het artikel is een samenvatting van materiaal gepubliceerd in peer-reviewed oogheelkundige tijdschriften. Voor meer gedetailleerde informatie verwijzen wij u naar de artikelen in de Bibliografie en de verschillende artikelen die in die artikelen worden genoemd.Dr. Hayreh geeft geen advies zonder een patiënt persoonlijk te onderzoeken; hij vindt het onethisch en ook potentieel gevaarlijk.
oorspronkelijk gepubliceerd in 1995 en herzien, uitgebreid en gewijzigd in April 2009, herzien in November 2010, februari 2013, augustus 2016.
Dit artikel is bedoeld om basisinformatie te geven over ischemische oogzenuwneuropathie, die soms “beroerte van de oogzenuw” wordt genoemd in de term leken. Ischemische oogzenuwlijden is een van de meest voorkomende oorzaken van verlies van gezichtsvermogen bij personen in het verleden middelbare leeftijd. Het komt echter minder vaak voor, bij jongere personen. Kennis over deze ziekte zal patiënten en hun artsen in staat stellen om samen te werken om de ziekte te begrijpen. Vroege diagnose, erkenning van verschillende risicofactoren, en het uitvoeren van de behandeling en follow-up bezoeken zoals aanbevolen, zijn de belangrijkste aspecten van de zorg voor personen met ischemische oogzenuwlijden. De volgende beschrijving van ischemische oogzenuwlijden is gebaseerd op onze fundamentele, experimentele en klinische studies gepubliceerd in de peer reviewed tijdschriften.
achtergrondinformatie
het oog
het oog wordt vaak vergeleken met een camera. Licht komt binnen door het hoornvlies, de pupil en de lens aan de voorkant van het oog net zoals de lens van de camera licht naar de film laat. Dit licht wordt dan gefocust op de binnenwand van het oog genaamd het netvlies (zoals op de film in een camera). Dit beeld wordt vervolgens naar de hersenen gestuurd langs de oogzenuw, die het oog met de hersenen verbindt. We zien goed wanneer al deze delen van het oog en de hersenen samenwerken
de oogzenuw
de oogzenuw is uniek omdat het de enige zenuw in het lichaam is die een arts direct kan zien (zonder operatie) als het begint aan de achterkant van het oog. De oogzenuw bestaat uit een miljoen kleine, delicate zenuwvezels die als draden zijn. Veel bloedvaten voeden de oogzenuw met bloed rijk aan zuurstof en voeding. Visie vindt eigenlijk plaats in de hersenen wanneer de berichten van het oog reizen naar de hersenen langs de oogzenuw; echter, de zenuw moet gezond zijn om deze berichten te verzenden. De hele situatie kan worden vergeleken met een videocamera (dat wil zeggen het oog) die de foto neemt en via de kabel (de oogzenuw) naar de televisie (de hersenen)zendt; als de kabel om welke reden dan ook beschadigd is, hoewel de videocamera en de televisie volkomen normaal kunnen zijn, wordt er een vervormd beeld of geen beeld op de televisie gezien.
bij het verklaren van deze ziekte kan een arts zeggen dat er een “beroerte aan de achterkant van het oog”, “geblokkeerd bloedvat” of “gebroken bloedvat aan de achterkant van het oog”is geweest. Een “beroerte” is een onderbreking van de bloedtoevoer naar de hersenen of een zenuw in het lichaam. Wanneer een persoon een grote “beroerte” in de hersenen heeft, wordt de bloedtoevoer naar een deel van de hersenen dat de spraak of beweging van de armen en benen controleert vaak beïnvloed. Bij een “beroerte aan de achterkant van het oog” ontstaat een verlies van het gezichtsvermogen omdat de circulatie van het netvlies of de oogzenuw kan worden onderbroken. Hoeveel zicht verloren gaat hangt af van hoeveel het netvlies of de oogzenuw wordt aangetast. Op deze website bespreken we alleen de slag van de oogzenuw en niet die van het netvlies.
ischemie
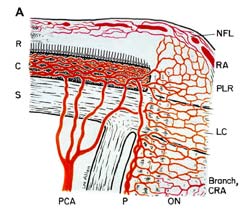
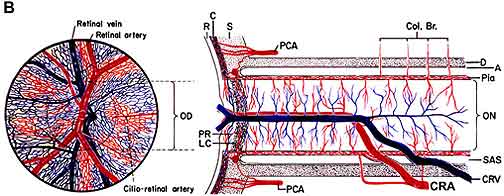
ischemie van de oogzenuw resulteert in ischemische oogzenuwneuropathie . Ischemie is een afname van de bloedtoevoer naar een weefsel in het lichaam dat op zijn beurt vermindert zuurstof en voeding. Zonder voldoende zuurstof en voeding kunnen zenuwen niet goed functioneren en zullen ze uiteindelijk sterven. Als voorbeeld, het plaatsen van een strakke rubberen band rond de pols zorgt ervoor dat de vingers beginnen te tintelen en dan het gevoel van aanraking verliezen, omdat de rubberen band de bloedtoevoer afsnijdt, waardoor de zenuwen van zuurstof en voedingsstoffen verhongeren. Als de bloedtoevoer naar de oogzenuw wordt onderbroken, produceert dit ischemie van de oogzenuw (technische naam, “ischemische oogzenuwneuropathie”) en ontwikkelt zich een verlies van gezichtsvermogen. De bloedtoevoer van de voorste (Fig. 1-A) van de oogzenuw (ook wel de oogzenuwkop) is voornamelijk door de posterieure ciliaire slagaders, terwijl de bloedtoevoer naar het posterieure deel (achterste deel van Fig. 1-B) komt uit verschillende heel verschillende bronnen, maar niet de achterste ciliaire slagaders .
|
|
|
|
Abbreviations: A = arachnoid; C= choroid; CRA= central retinal artery; Col. Br.= Collateral branches; CRV= central retinal vein; D= dura; LC= lamina cribrosa; NFL= surface nerve fiber layer of the disc; OD= optic disc; ON= optic nerve; P= pia; PCA= posterior ciliary artery; PR and PLR= prelaminar region; R= retina; RA= retinal arteriole; S= sclera; SAS= subarachnoid space. |
|
| Fig. 1: schematische weergave van de bloedtoevoer van: (A) De Oogzenuwkop en (B) de oogzenuw. overgenomen met toestemming van Hayreh 1978 . B Gewijzigd Uit Hayreh, S. S. 1974 . | |
typen ischemische Oogzenuwlijden
ischemische oogzenuwlijden zijn twee typen, afhankelijk van het betrokken deel van de oogzenuw:
anterieure ischemische oogzenuwlijden (vaak afgekort tot “AION”): AION is te wijten aan acute ischemie van het voorste (voorste) deel van de oogzenuw (ook wel oogzenuw hoofd), die voornamelijk wordt geleverd door de achterste ciliaire slagaders.
Posterior ischemic optic neuropathy( vaak afgekort tot “PION”): PION komt veel minder vaak voor . Het is te wijten aan acute ischemie van de rug (posterieure) deel van de oogzenuw, gelegen enige afstand achter de oogbol; dit deel van de oogzenuw wordt niet geleverd door de posterieure ciliaire slagaders. Dit werd voor het eerst gemeld door mij in 1981 . Een gedetailleerd overzicht van PION en zijn management is beschikbaar in een recente publicatie op basis van mijn onderzoek .
klinische classificatie van AION
AION bestaat uit twee typen , afhankelijk van de oorzaak:
arterieel AION: dit is het ernstigste type en is het gevolg van een ziekte die reuscelarteritis of temporale arteritis wordt genoemd.
niet-arterieel AION: dit is het gebruikelijke, meest voorkomende type, met veel verschillende oorzaken, maar niet geassocieerd met reuscelarteritis.
Het is uiterst belangrijk om te weten dat de juiste behandeling voor AION afhangt van de vraag of het een arterieel of niet-arterieel TYPE is.
Hoe wordt Aion gediagnosticeerd
om een juiste diagnose van AION en het type AION te kunnen stellen, moet de arts alle benodigde informatie vinden. Hij / zij zou de volgende vragen kunnen stellen, omdat pijnloos, verlies van visie toe te schrijven aan AION het eerste symptoom van, of een complicatie van andere ziekten kan zijn.
vragen voor patiënten met Aion
niet-arterieel AION
- Was het verlies van het gezichtsvermogen plotseling of geleidelijk?
- als het visuele verlies plotseling opkwam, op welk tijdstip van de dag ontdekte de patiënt het?
- was er tijdelijk wazig of verlies van het gezichtsvermogen vóór het verlies van het gezichtsvermogen?
- is het visuele verlies stabiel geweest sinds de eerste ontdekking, of verbeterd of verergerd?
- heeft de patiënt diabetes?
- heeft de patiënt hartproblemen, beroerte, hoge bloeddruk, lage bloeddruk of shock, recente cardiovasculaire chirurgie of cataractchirurgie of overmatige bloeding gehad?
- heeft de patiënt of iemand in de familie van de patiënt glaucoom?
- rookt de patiënt?
- gebruikt de patiënt hoge bloeddrukmedicatie? Zo ja, welke drug( s), hoe vaak en hoe laat van de dag?
- vrouwen zullen worden gevraagd naar het gebruik van anticonceptiepillen of oestrogenen die na de menopauze worden gebruikt.arterieel AION
Giant cell arteritis is de belangrijkste medische noodsituatie in de oogheelkunde vanwege de gevreesde complicatie van verlies van het gezichtsvermogen in één of beide ogen, die te voorkomen is als deze patiënten vroeg worden gediagnosticeerd en onmiddellijk en agressief worden behandeld met systemische corticosteroïden. Dit is een ziekte van personen van 50 jaar of ouder – vaker voor bij vrouwen dan mannen . Ongeveer 80% van de patiënten met AION toe te schrijven aan reuzecelarteritis zal zich algemeen onwel voor enige tijd hebben gevoeld . Echter, 20% heeft geen dergelijke algemene symptomen en zijn volkomen gezond . Sommige patiënten kunnen een gevoel van “euforie,” of welzijn hebben, zodat ze vrij onbezorgd zijn over hun verlies van gezichtsvermogen en zelfs aandringen dat ze vrij goed kunnen zien wanneer het duidelijk is dat ze dat niet kunnen. Patiënten die zich zo voelen, willen misschien een behandeling weigeren die gericht is op het stoppen van de vooruitgang van reuzencelarteritis en blindheid, dus het is belangrijk om de medewerking en het begrip van alle familieleden te hebben. Om te helpen bepalen of reuscelarteritis aanwezig is, zal een arts willen weten over de volgende problemen:
- pijn tijdens het kauwen van voedsel
- pijn in de slapen en/of nek
- gevoeligheid van de hoofdhuid
- verlies van eetlust
- Gewichtsverlies
- hoofdpijn
- ongewone vermoeidheid of slaperigheid
- spierpijn
- met betrekking tot het verlies van het gezichtsvermogen kan de arts dezelfde vragen stellen als die welke hierboven zijn vermeld bij niet-arterieel AION.
Tests en Procedures die kunnen worden uitgevoerd bij patiënten met Aion
: De oogarts moet bij elk bezoek weten hoeveel de patiënt kan zien, zodat veranderingen in de hoeveelheid aangetaste visie kunnen worden bepaald. Naast het lezen van de oogkaarten voor afstand en in de buurt van gezichtsscherpte, patiënten zullen vaak hebben gezichtsveld testen.
Gezichtsveldtest: een gezichtsveldtest meet zowel het centrale (rechtuit) als het perifere (zij) zicht. Een defect in de gezichtsveldtest laat zien welke oogzenuwvezels door de ziekte worden aangetast (zie Fig. 6). Een oog met een normale 20/20 (of 6/6) gezichtsscherpte kan vrij duidelijk verlies van het gezichtsveld in de periferie hebben, dus een normale gezichtsscherpte garandeert niet dat er geen gezichtsverlies is.
relatief afferent pupildefect: de pupil, gelegen in het midden van de iris, is het deel van het oog dat groter en kleiner wordt naargelang de hoeveelheid licht. De oogzenuw speelt een belangrijke rol in deze reactie op licht, dus als de pupil is vernauwing aan licht minder dan normaal laat zien dat er schade aan de oogzenuw of het netvlies. De pupillen worden getest door een licht in elk oog te schijnen, waardoor de pupillen vernauwen. Als het licht van het ene oog naar het andere wordt verplaatst, moeten de pupillen samentrekken tot ongeveer dezelfde grootte. Als ze dat niet doen, is er een relatief afferent pupildefect aanwezig in het betrokken oog.
tonometrie (glaucoomtest): de druk in het oog (intraoculaire druk) wordt gemeten met een instrument dat een tonometer wordt genoemd. Deze eenvoudige, pijnloze procedure is essentieel om volledige informatie over de bloedsomloop in het oog te verkrijgen. Als er twijfel is over de vraag of de druk hoog is, moet de patiënt mogelijk meerdere keren gedurende een hele dag worden getest, omdat de intraoculaire druk op verschillende tijdstippen van de dag kan variëren. Een persoon kan niet weten dat hij / zij hoge druk in het oog heeft tot na visueel verlies is opgetreden.
Fundus foto en fluoresceïne fundus angiografie: tijdens het verloop van de ziekte kunnen meerdere malen foto ‘ s van de optische schijf en de achterkant van het oog worden genomen om de hoeveelheid zwelling van de optische schijf en de resolutie ervan te achterhalen (Fig. 7, 8, 9, 12-A). Fluoresceïne fundus angiografie is een routine kleurstof test, gedaan om uit te vinden van de toestand van de circulatie in de achterkant van het oog en optische schijf (vijgen. 13, 14, 15).
meer informatie
meer informatie
meer informatie over fundusfotografie
meer informatie over fluoresceïne angiografie
bloedonderzoeken en verwijzingen naar specialisten op andere gebieden: bloedonderzoeken die onmiddellijk zullen worden uitgevoerd zijn de bezinkingssnelheid (ESR) en C-reactief eiwit (CRP). De resultaten van deze tests zijn binnen een paar uur beschikbaar. Deze twee bloedonderzoeken zijn uiterst belangrijk om uit te vinden of een patiënt reuscelarteritis heeft. Beide zijn meestal abnormaal hoog in reuzencel arteritis.
vele andere bloedonderzoeken kunnen nodig zijn om uit te vinden of er iets anders mis is met de patiënt, en kunnen helpen bij het vinden van de reden voor de ontwikkeling van AION, zoals diabetes of collageen vasculaire ziekte. Cholesterol en / of triglyceride niveaus zullen worden gecontroleerd omdat hoge niveaus leiden tot “verharding van de slagaders.”De resultaten van deze bloedstudies kunnen wijzen op een behoefte aan follow-up door een lokale arts of verwijzing naar een specialist in hematologie.
bloeddruk zal worden genomen om te bepalen of de patiënt hoge bloeddruk (hypertensie) heeft. Een cardioloog of cardiovasculaire specialist kan worden geraadpleegd als het lijkt dat de oorzaak van AION is een bloedstolsel van ergens anders in het lichaam, of dat het hart, halsslagaders, of gegeneraliseerde “verharding van de slagaders” kan bijdragen aan de ischemie in het oog. Onze recente studies hebben aangetoond dat abnormale daling van de bloeddruk tijdens de slaap is een ernstige risicofactor voor AION in de overgrote meerderheid . Dit kan worden getest door de bloeddruk elke 10 tot 20 minuten gedurende een periode van 24 uur te registreren, met een ambulante bloeddrukmeter (Fig. 3, 4, 5).
temporale arteriële biopsie: wanneer de symptomen van de patiënt, het oogonderzoek, verhoogde ESR en CRP, en fluoresceïne angiografie het waarschijnlijk maken dat hij/zij reuscelarteritis heeft, zal een temporale arteriële biopsie worden gedaan. De temporale slagader ligt net onder de huid aan de zijkant van het voorhoofd, of tempel. Het gebied is verdoofd en een kleine snee gemaakt in de huid om de slagader bloot te leggen. Ongeveer een centimeter van de slagader wordt verwijderd voor onderzoek en het gebied wordt gehecht met verschillende steken (die zal worden verwijderd in ongeveer een week). Dit monster van de slagader wordt onderzocht onder een microscoop door een patholoog om te bepalen of er ontsteking van de slagader. Het kan enkele dagen duren voordat dit resultaat bekend is; de behandeling voor reuzencelarteritis kan echter onmiddellijk worden gestart als er een sterk vermoeden is van reuzencelarteritis, zelfs voordat de biopsie wordt gedaan, vanwege het zeer hoge risico op blindheid als de adequate behandeling niet snel genoeg wordt gegeven. Het starten van de behandeling voordat de biopsie wordt gedaan, interfereert niet met de resultaten.