Syndrome vestimentaire: Mythes cliniques et Perles
L’éruption médicamenteuse avec éosinophilie et symptômes systémiques (syndrome VESTIMENTAIRE), également appelée syndrome d’hypersensibilité induite par le médicament, est une réaction médicamenteuse d’hypersensibilité systémique sévère peu fréquente. On estime qu’il se produit dans 1 exposition à un médicament sur 1 000 à 10 000.1 Il peut affecter des patients de tous âges et se présente généralement de 2 à 6 semaines après l’exposition à un médicament coupable. Classiquement, le syndrome vestimentaire se présente avec une éruption cutanée souvent répandue, un œdème facial, des symptômes systémiques tels que fièvre, adénopathie et des signes d’atteinte des organes viscéraux. L’éosinophilie du sang périphérique est fréquemment observée mais pas universellement.1,2
Même avec une prise en charge appropriée, les taux de mortalité par syndrome vestimentaire rapportés dans le monde sont d’environ 10%2 ou plus selon le degré et le type d’atteinte d’autres organes (par exemple, cardiaque).3 Au-delà des manifestations aiguës du syndrome de DRESS, cette affection est unique en ce sens que certains patients développent des séquelles tardives telles qu’une myocardite ou des affections auto-immunes, même des années après l’éruption cutanée initiale.4 Par conséquent, l’évaluation longitudinale est un élément clé de la gestion.
Les mythes et perles cliniques présentés ici mettent en évidence certaines des hypothèses communément admises concernant le syndrome vestimentaire dans le but d’éclairer les subtilités de la prise en charge des patients atteints de cette maladie (tableau).
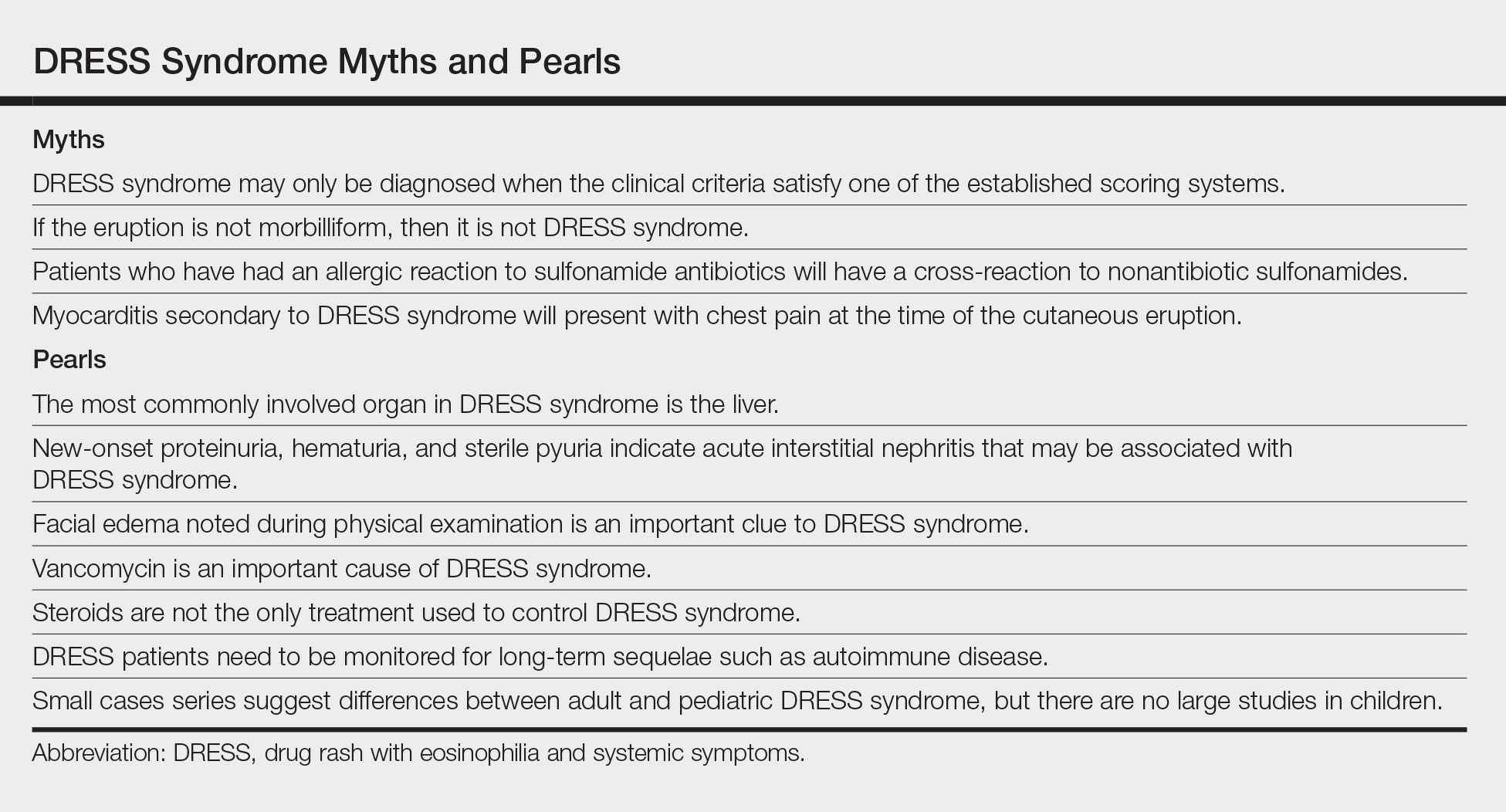
Mythe: Le syndrome vestimentaire ne peut être diagnostiqué que lorsque les critères cliniques satisfont à l’un des systèmes de notation établis.
Les patients atteints du syndrome vestimentaire peuvent avoir des manifestations hétérogènes. En conséquence, les patients peuvent développer une hypersensibilité médicamenteuse avec un comportement biologique et une histoire naturelle compatible avec le syndrome vestimentaire qui ne remplit pas les critères diagnostiques publiés.5 Le syndrome peut également révéler ses manifestations composantes progressivement, retardant ainsi le diagnostic. Les termes syndrome de la mini-ROBE et de la jupe ont été utilisés pour décrire des éruptions médicamenteuses qui présentent clairement des symptômes systémiques et un comportement biologique plus complexe et pernicieux qu’un simple exanthème médicamenteux, mais qui ne répondent pas aux critères du syndrome vestimentaire. En fin de compte, il est important de noter qu’en pratique clinique, le syndrome vestimentaire existe sur un spectre de gravité et que le diagnostic reste clinique.
Perle: L’organe le plus fréquemment impliqué dans le syndrome de la ROBE est le foie.
L’atteinte hépatique est l’organe viscéral le plus fréquemment impliqué dans le syndrome de DRESS et est estimée à environ 45,0% à 86,1% des cas.6,7 Si un patient présente une éruption cutanée caractéristique, une éosinophilie du sang périphérique et des signes de lésion hépatique, le syndrome de DRESS doit être inclus dans le diagnostic différentiel.
L’hépatite présentant un syndrome vestimentaire peut être hépatocellulaire, cholestatique ou mixte.Les séries de 6,7 cas varient selon que la transaminite du syndrome de DRESS a tendance à être plus hépatocellulaire8 ou cholestatique.7 La dysfonction hépatique dans le syndrome vestimentaire dure souvent plus longtemps que dans d’autres effets indésirables cutanés graves, et les patients peuvent s’améliorer de quelques jours dans les cas les plus légers à des mois pour parvenir à la résolution des anomalies.6,7 Une atteinte hépatique sévère est considérée comme la cause la plus notable de mortalité.9