Pflegediagnose-Ergebnisse-Interventionen – Sorgfältige Pflege
Auf den Punkt gebracht . . . .
Diese Idee ist die vierte der vier Ideen, die den PCE Critical Circle of Clinical Responsibility ausmachen. Es ist mit den anderen drei Ideen des kritischen Kreises der klinischen Verantwortung verflochten, die auf den vorherigen drei Seiten erörtert wurden.
Einleitung
Diagnose-Outcomes-Interventionen ist das sechste Konzept der Praxiskompetenz- und Exzellenzdimension (PCE) und das letzte der vier PCE-Konzepte, die den Careful Nursing Critical Circle of Clinical Responsibility bilden.
Dieses Konzept ist mit den anderen drei Konzepten des kritischen Kreises der klinischen Verantwortung verflochten; Beobachtung-Beurteilung-Anerkennung, klinisches Denken und Entscheidungsfindung sowie Patientenengagement in der Selbstversorgung.Bevor Sie fortfahren, nehmen Sie sich bitte eine Minute Zeit, um die beiden Abbildungen auf der PCE-Einführungsseite oben zu lesen, um sich daran zu erinnern, wie sich dieses Konzept auf die anderen sieben PCE-Konzepte bezieht (erste Abbildung) und wo es in den kritischen Kreis der klinischen Verantwortung passt (zweite Abbildung).
Die Diagnose in diesem Konzept bezieht sich natürlich auf die Pflegediagnose, nicht auf die medizinische Diagnose. Pflegediagnose, -ergebnisse und -interventionen sind standardisierte Pflegesprachen / -terminologien (SNL / Ts), die in der sorgfältigen Pflege zur Strukturierung der Patientenversorgung verwendet werden Planung, das heißt, was oft als Pflegeprozess angesehen wird. Es gibt sieben anerkannte SNL/Ts (Tastan et al. 2014). Drei spezifische Sprachen werden in der sorgfältigen Pflege verwendet.
Careful Nursing verwendet NANDA-I-Pflegediagnosen (Herdman & Kamitsuru 2018), um die Pflegeprobleme / -bedürfnisse von Patienten zu beschreiben, die Nursing Outcomes Classification (NOC) (Moorhead et al. 2018), um die Ergebnisse zu beschreiben, die für die Pflegeprobleme / -bedürfnisse des Patienten gesucht werden, und die Klassifizierung von Pflegeinterventionen (NIC) (Butcher et al. 2018) zur Beschreibung von Pflegepraktiken zur Lösung oder Behandlung von Pflegeproblemen / -bedürfnissen von Patienten.
Careful Nursing verwendet diese NANDA-I, NOC und NIC SNL/ Ts, weil sie evidenzbasiert sind, am meisten von der Pflegeforschung unterstützt werden, direkt in der klinischen Praxis anwendbar sind und international am weitesten verbreitet sind SNL / Ts (Tastan et al. 2014).
Eine valide und zuverlässige Anwendung von NANDA-I, NOC und NIC hängt von der fachgerechten Umsetzung der Test-Assessment-Recognition und der Clinical-Reasoning- und Decision-Making-Konzepte ab (siehe vorherige PCE-Seiten).
Die Implementierung von NANDA-I, NOC und NIC muss auf einer umfassenden pflegerischen Erst- / Krankenhausaufnahme basieren, die sich nach Möglichkeit an den funktionellen Gesundheitsmustern eines Patienten orientiert (Jones, 2013) und nicht an einer medizinischen Modellbewertung.
Es hat sich gezeigt, dass die anfängliche Implementierung von NANDA-I, NOC und NIC in Krankenhäusern, insbesondere wenn Krankenschwestern diese Sprachen in ihren Bildungsprogrammen nicht gelernt haben, eine gewisse Standardisierung innerhalb medizinisch bestimmter Patientengruppen erfordert.
Es muss jedoch alles getan werden, um zu verhindern, dass die Verwendung dieser Sprachen nur eine technische, zeitsparende Dokumentationsmethode wird, ohne dass auf individuelle menschliche Reaktionen und Patientenbedürfnisse Bezug genommen wird. NANDA-I Pflegediagnose-geführte Pflegepläne müssen für unerwünschte menschliche Reaktionen Erfahrungen von einzelnen Patienten zur Verfügung stellen und müssen für klinische Krankenschwestern Urteile über Patientenergebnisse und Pflegeinterventionen ermöglichen.
Historische Anmerkung
Die NANDA-I-Pflegediagnose, NOC und NIC SNL/ Ts repräsentieren am besten die Praxis der Krankenschwestern des frühen bis mittleren 19. Die Dokumente, die die Praxis der frühen Krankenschwestern beschreiben, zeigen, dass sie die Pflegeprobleme / -bedürfnisse der Patienten genau identifizierten, spezifische Pflegeinterventionen entwickelten und ihre Umstände es erforderten, dass sie die Wirksamkeit ihrer Praxis, insbesondere gegenüber dem britischen Krimkriegsbüro, deutlich nachwiesen. Es kann argumentiert werden, dass ihre Praxis die zeitgenössische Entwicklung der NANDA-I-Pflegediagnose, NOC und NIC, vorwegnahm.
Hintergrund von SNL/Ts
SNL/Ts haben sich im Laufe der Zeit allmählich entwickelt, beginnend mit der Verwendung des Begriffs Pflegediagnose.In einer Ausgabe des American Journal of Nursing von 1953 schrieb Fry über die Verwendung der Pflegediagnose als kreativer Ansatz für die Pflegepraxis. Fry schlug den Krankenschwestern vor: „Die erste große Aufgabe in unserem kreativen Pflegeansatz besteht darin, eine Pflegediagnose zu formulieren und einen Plan zu entwerfen, der individuell ist und sich als Ergebnis einer Synthese von Bedürfnissen entwickelt“ (S. 302). In den folgenden 20 Jahren begann der Begriff Pflegediagnose allmählich den Begriff Pflegeproblem zu ersetzen und der Pflegeprozess wurde auf ein höheres Maß an kritischem Denken angehoben, Argumentation und Entscheidungsfindung – aber nicht ohne viel Debatte.
Argumente gegen die Pflegediagnose
Einige Krankenschwestern hielten die Idee einer Pflegediagnose für zu abstrakt, dass sie den Fluss der klinischen Praxis behinderte, dass die akademische Lehre der Pflegediagnose nicht auf die klinische Praxis übertragen wurde und dass es keine Übereinstimmung darüber gab, wie Diagnosen klassifiziert wurden (Johnson & Hales, 1989). Die Pflegediagnostik galt für einen Pflegeberuf als zu technisch und zu zeitaufwändig. Die Pflegediagnostik wird manchmal noch mit der Objektivierung von Patienten in Verbindung gebracht und als Beispiel für die Medikalisierung der Pflege angesehen (Clarke, 3013).
Argumente für die Pflegediagnose
Andere Krankenschwestern schlugen vor, dass Krankenschwestern aus beruflichen, politischen und wirtschaftlichen Gründen in der Lage sein müssen, das, was sie tun, klar, genau und konsistent zu benennen. In Bezug auf die Pflegepraxis argumentierten Clarke und Lang (1992): „Wenn wir sie nicht benennen können, können wir sie nicht kontrollieren, finanzieren, lehren, erforschen oder in die öffentliche Ordnung bringen“ (S. 109). Die Vorteile von Pflegesprachen, einschließlich der Diagnose, wurden nach und nach ziemlich allgemein anerkannt, zum Beispiel „bessere Kommunikation zwischen Krankenschwestern und anderen Gesundheitsdienstleistern, erhöhte Sichtbarkeit von Pflegeinterventionen, verbesserte Patientenversorgung, verbesserte Datenerfassung zur Bewertung der Pflegeergebnisse, größere Einhaltung von Pflegestandards und erleichterte Bewertung der Pflegekompetenz“ (Rutherford, 2008, S.1.).
Einbettung der Diagnose in die Krankenpflegepraxis
1972 wurde die Erwartung, dass Krankenschwestern Krankenpflegediagnosen stellen, zum ersten Mal in ein US-amerikanisches Krankenpflegegesetz, das des Staates New York, aufgenommen; ‚Diagnose und Behandlung menschlicher Reaktionen auf tatsächliche oder potenzielle Gesundheitsprobleme‘ wurde Teil der Rechtsdomäne der professionellen Krankenpflege (Jarrin, 2010, S. 167). Im Jahr 2009 nahm die North American Nursing Diagnosis Association–International (Herdman & Kamitsuru 2018) diese kreative Arbeit auf und machte sie global.Zusammen mit NOC und NIC NANDA lud ich alle Krankenschwestern ein, sich ihnen anzuschließen, um unserem Beruf die Möglichkeit zu geben, unsere Praxis klar und genau zu benennen, pflegesensitive Patientenergebnisse zu messen, unsere Kontrolle über unsere Praxis zu stärken, unsere berufliche Identität zu verbessern und unsere professionelle Pflegebehörde fest zu etablieren.
Sprachen versus Terminologien
Da eHealth-Aufzeichnungen Realität geworden sind, wird die Verwendung des Begriffs Sprachen zunehmend durch Terminologien ersetzt. Die Begriffe werden jetzt synonym verwendet. NANDA-I und NIC sind in der globalen Gesundheitssprache SNOMED CT abgebildet, um sicherzustellen, dass sie in eHealth-Aufzeichnungen verwendet werden können. NOC wird derzeit in SNOMED CT abgebildet. Es sei denn, Pflegesprachen / Terminologien sind für die Verwendung in eHealth-Aufzeichnungen verfügbar. die Pflegepraxis würde unsichtbar in die medizinische Praxis abgebildet.
Bedeutung der Diagnose
Diagnose: Der Begriff Diagnose hat seine Wurzelbedeutung im griechischen Wort für Diagnose (Diagnose, 2019). Eine Diagnose zu stellen bedeutet, ein „Urteil auf der Grundlage kritischer Wahrnehmung oder Kontrolle“ zu fällen; ein Urteil „basierend auf wissenschaftlicher Bestimmung“ (Porter, 1891, S. 405).Nach Porter und Gallagher-Lepak (2018) ist eine Pflegediagnose die Kunst oder der Akt, ein klinisches Pflegeurteil zu fällen, bei dem das Vorhandensein unerwünschter menschlicher Reaktionen oder die Anfälligkeit für solche Reaktionen auf Krankheit, Verletzung oder ein Stadium des Lebensprozesses (z. B. Adoleszenz oder älteres Erwachsenenalter) erkannt wird.
Zu einer Pflegediagnose gehört auch, ein klinisches Pflegeurteil über die Motivation und den Wunsch von Patienten, Familien und Gemeinschaften oder das Bedürfnis nach Motivation und Wunsch zu fällen, um ihre Gesundheit und ihr Wohlbefinden zu steigern und ihr Gesundheitspotenzial auszuschöpfen. Differentialdiagnose: Ebenso wichtig ist der Begriff Differentialdiagnose; „die Bestimmung der Unterscheidungsmerkmale zwischen zwei ähnlichen “ (Porter, 1891). Zum Beispiel erlebt ein Patient Angst oder Angst? Ist das Atemproblem eines Patienten, eine ineffektive Atemwegsfreigabe oder ein gestörter Gasaustausch?
Die Erstellung einer Pflegediagnose basiert auf kritischem Denken und umfasst Selbsteinschätzung-Erkennung, klinisches Denken und Entscheidungsfindung in Zusammenarbeit mit dem Engagement der Patienten in der Selbstversorgung (wie möglich) – in Aktion. Es gibt allen Grund dafür, dass die Krankenpflege in ihrer Praxis genauso anspruchsvoll und genau ist wie die Medizin (früher fast ausschließlich mit dem Begriff Diagnose verbunden).
Was ist eine NANDA-I-Diagnose?
Eine NANDA-I-Diagnose ist ein klinisches Urteil über eine „unerwünschte menschliche Reaktion“ oder „Anfälligkeit“ … für die Entwicklung einer unerwünschten menschlichen Reaktion auf Gesundheitszustände / Lebensprozesse“ (kursives Original) (Gallagher-Lepak, 2018; S. 35). Eine Pflegediagnose ist nicht der Zustand oder das Lebensprozessereignis selbst.
Zum Beispiel kann der Gesundheitszustand einer Person ein Schlaganfall sein, der von der Medizin diagnostiziert und behandelt wird. Verwandte Pflegediagnosen sind die unerwünschten menschlichen Reaktionen der Person auf den Schlaganfall-Gesundheitszustand, z. B. ein Selbstversorgungsdefizit oder eine eingeschränkte Mobilität. Der Lebensprozess eines Patienten kann beispielsweise die Adoleszenz sein. Unerwünschte Reaktionen auf Adoleszenz können ineffektive Bewältigung oder gestörtes Körperbild sein.
Arten der NANDA-I-Pflegediagnose
Es gibt vier Arten der Pflegediagnose, die das Spektrum unerwünschter menschlicher Reaktionen, Anfälligkeiten sowie Motivationen zur Steigerung des Wohlbefindens bei kranken, verletzten und gefährdeten Menschen umfassen, wie in der folgenden Abbildung dargestellt:

Die 244 zugelassenen Diagnosen sind in 13 Kategorien (Domänen genannt) unterteilt, die mit den 11 Gordon’s Functional Health Patterns (Gordon, 1982) übereinstimmen (siehe die Seite zur Diagnose-Bewertung-Erkennung oben). Jede Kategorie ist in Klassen unterteilt. Jede Klasse enthält klassenspezifische Diagnosen, z. B. wie in der folgenden Abbildung gezeigt:
.jpg)
Wie sehen NANDA-I-Pflegediagnosen aus?
Lesen und lesen Sie das Kapitel „Grundlagen der Pflegediagnose“ (Gallagher-Lepak, 2018) in Nursing Diagnoses Definitions and Classifications 2018-2020 (Herdman & Kamitsuru, 2018), um einen vollständigen Überblick und ein grundlegendes Verständnis einer NANDA-I-Diagnose zu erhalten.Wie oben gezeigt, sind die meisten NANDA-I-Pflegediagnosen problemorientierte Diagnosen und etwas weniger Risikodiagnosen. Nur 10% der Diagnosen sind gesundheitsfördernde Diagnosen, jedoch werden gesundheitsfördernde Diagnosen angesichts der Bedeutung der Gesundheitsförderung und der zunehmenden Betonung der Gesundheitsversorgung in Gemeinden, um den Bedarf an akuter Krankenhausversorgung zu verringern, immer wichtiger.
Problemorientierte Diagnosen
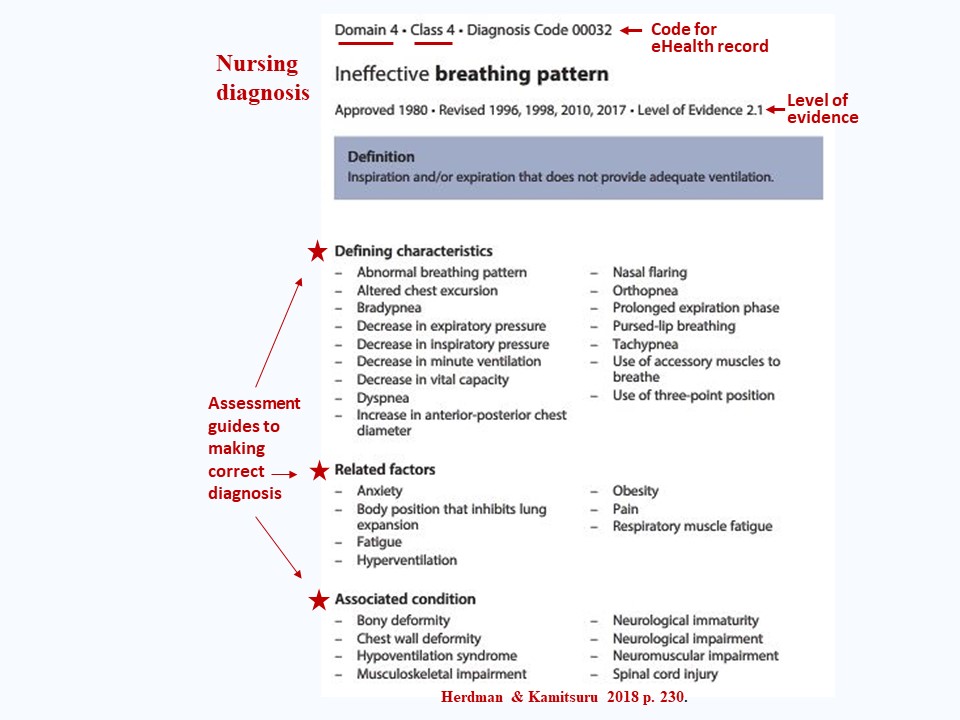
Die folgende Abbildung zeigt ein Beispiel für eine problemorientierte Diagnose von Herdman & Kamitsuru (2018):
An der Spitze der Kategorie (Domäne 4: Aktivität / Ruhe) und der Unterkategorie (Klasse 4:: b. kardiovaskuläre/pulmonale Reaktionen) und die Codenummer, die diese Diagnose im elektronischen System einer eHealth-Akte darstellt.
Dann sehen Sie den Diagnosenamen (Label) und unter dem Namen die Geschichte der Entwicklung dieser Diagnose; Sehr wichtig für die evidenzbasierte Praxis, beachten Sie den Grad der Evidenz (LOE) für diese Diagnose. (LOEs werden mit der LOE-Abbildung weiter unten auf dieser Seite dargestellt und diskutiert).
Beachten Sie die Definition der Diagnose, den ersten Schritt bei der Entwicklung einer Diagnose.
Beachten Sie dann die alles entscheidenden definierenden Merkmale, die damit verbundenen Faktoren und die damit verbundenen Bedingungen, die Indikatoren für diese Diagnose sind. Diese Diagnoseindikatoren werden bei der Patientenbewertung kritisch hinterfragt und verwendet, um zu beurteilen, dass dies die genaueste Diagnose für einen bestimmten Patienten ist (Überprüfungsbedeutung der Diagnose oben).Nicht alle diagnosebestimmenden Merkmale, verwandten Faktoren und damit verbundenen Bedingungen müssen bei einem Patienten vorhanden sein, um eine Diagnose zu stellen, sondern nur genug, um anzuzeigen, dass dies die genaueste Diagnose für den Patienten ist und dass seine Indikatoren sie von anderen Diagnosen unterscheiden, die scheinbar zum Problem des Patienten passen, aber tatsächlich nicht die richtige Diagnose sind.
Eine Diagnose muss mit möglichen Differentialdiagnosen verglichen werden, um sicherzustellen, dass es sich um die richtige Diagnose handelt. Zum Beispiel ist eine Differentialdiagnose für einen Patienten mit einem Atemproblem in der folgenden Abbildung dargestellt:
Eine andere Differentialdiagnose für einen Patienten mit einem Atemproblem ist in der folgenden Abbildung dargestellt:
Beachten Sie, wie in den drei obigen Abbildungen (Beispiele für Atemproblemdiagnosen) die Diagnosen definiert sind Merkmale, verwandte Faktoren und zugehörige die Bedingungen sind unterschiedlich. Anhand dieser Indikatoren werden ähnliche Diagnosen untersucht und differenziert, um sicherzustellen, dass die richtige Diagnose gestellt wird.
At-Risk-Diagnosen
Die Definition einer At-Risk-Diagnose ist in der obigen Typen-Abbildung dargestellt. Die folgende Abbildung zeigt ein Beispiel für eine Risikodiagnose von Herdman & Kamitsuru (2018) bezüglich der Anfälligkeit für einen instabilen Blutdruck:
Beachten Sie, dass die Diagnose nach Risikofaktoren und damit verbundenen Bedingungen gestellt wird, die die Anfälligkeit eines Patienten für einen instabilen Blutdruck erhöhen. Die Diagnose warnt Krankenschwestern auf spezifische Beobachtung-Beurteilung-Anerkennung in Bezug auf diese Anfälligkeit.
Gesundheitsfördernde Diagnosen
Die Definition einer gesundheitsfördernden Diagnose ist in der obigen Typen-Abbildung dargestellt. Die folgende Abbildung zeigt ein Beispiel für eine gesundheitsfördernde Diagnose von Herdman & Kamitsuru (2018) bezüglich eines ineffektiven Gesundheitsmanagements:
Beachten Sie, dass diese Diagnose nach definierenden Merkmalen, verwandten Faktoren und Risikopopulationen gestellt wird. Good health-Assessment-Recognition wird diese Diagnose so früh wie möglich im Versorgungsprozess eines Patienten identifizieren, damit seine Indikatoren systematisch bewertet und der bestmögliche Gesundheitsmanagementplan entwickelt werden kann.
Diagnosen Evidenzniveaus (LOE)
Wie oben erwähnt, sind NANDA-I-Diagnosen evidenzbasiert und werden durch verschiedene Evidenzniveaus gestützt, wie in der folgenden Abbildung gezeigt:
 Beachten Sie, dass die Evidenzniveaus bei der minimalen 1.1-Ebene beginnen und bis zur maximalen 3.4-Ebene reichen.
Beachten Sie, dass die Evidenzniveaus bei der minimalen 1.1-Ebene beginnen und bis zur maximalen 3.4-Ebene reichen.
Die meisten Diagnosen liegen mindestens auf der Stufe 2.1, was bedeutet, dass sie durch Forschung und andere Literatur unterstützt werden.
Diese Literatur, die jede Diagnose unterstützt, ist im Medienzentrum des Thieme Verlags, publishers of Nursing Diagnosis Definitions and Classifications 2018-2020 verfügbar (siehe Zugang unten unter NANDA-I diagnosis resources). Wenn dieser Wert für eine bestimmte Diagnose nicht innerhalb eines bestimmten Zeitraums erhöht wird, kann die Diagnose aus der Liste der zugelassenen Diagnosen entfernt werden.
Gelegenheit für dringend benötigte Pflegeforschung
Der Bedarf an Forschung zur Stärkung der Evidenz für NANDA-I-Diagnosen bietet eine hervorragende Gelegenheit für die Forschung auf Master-Ebene. Eine Diagnose von der Evidenzstufe 2.1 auf eine Evidenzstufe 2.2, 2.3 oder 2.4 zu bringen, liegt durchaus im Rahmen eines Master-Forschungsprojekts; Solche Forschungsergebnisse wären für die klinische Praxis sehr relevant und werden wahrscheinlich zur Veröffentlichung akzeptiert.
Wie aus dem Konzept Diagnose-Ergebnisse-Interventionen hervorgeht, ist die Erstellung von NANDA-I-Pflegediagnosen der erste Schritt in der Planung der Patientenversorgung.
Die Verwendung von NANDA-I-Pflegediagnosen als Leitfaden für die Pflegeplanung in der vorsichtigen Pflege hat sich auf einer wesentlichen Praxisebene als sehr vorteilhaft erwiesen. Wie von Clarke und Lang (1992) vorgeschlagen, hat die Fähigkeit von Krankenschwestern, ihre Praxis zu benennen, ihre Praxis für sie, für Mitglieder anderer Gesundheitsberufe und für die Personen und Familien, die sie betreuen, objektiv sichtbar gemacht. Das Eigentum und die Kontrolle der Krankenschwestern über ihre Praxis hat zugenommen, ebenso wie die Einhaltung der Standards für die Krankenhausdokumentation (Murphy et al. 2018).
Diese Vorteile werden in den folgenden NANDA-I-Pflegediagnosen „Vorher und Nachher“ veranschaulicht, die von Sinead Murphy, einer ehemaligen leitenden Projektmanagerin für ein Projekt zur Implementierung einer sorgfältigen Pflege, erstellt wurden.
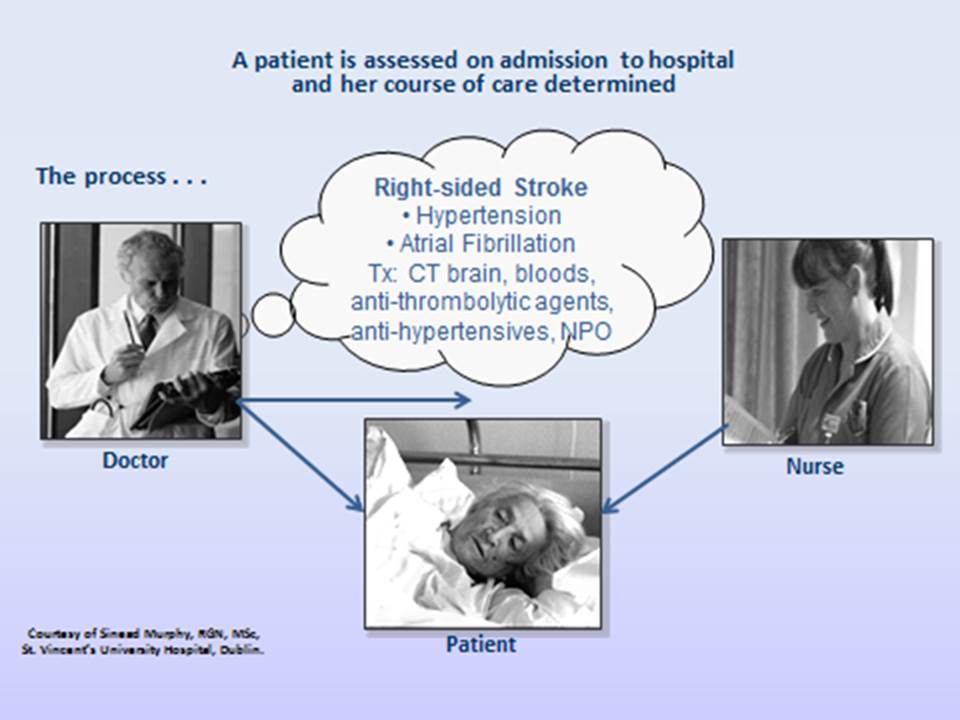
Beispiel, wie die Pflegediagnose den Ansatz der Pflegekräfte bei der Patientenversorgung verändert
Dieses erste Beispiel zeigt, was passiert, wenn NANDA-I-Pflegediagnosen nicht verwendet werden: :

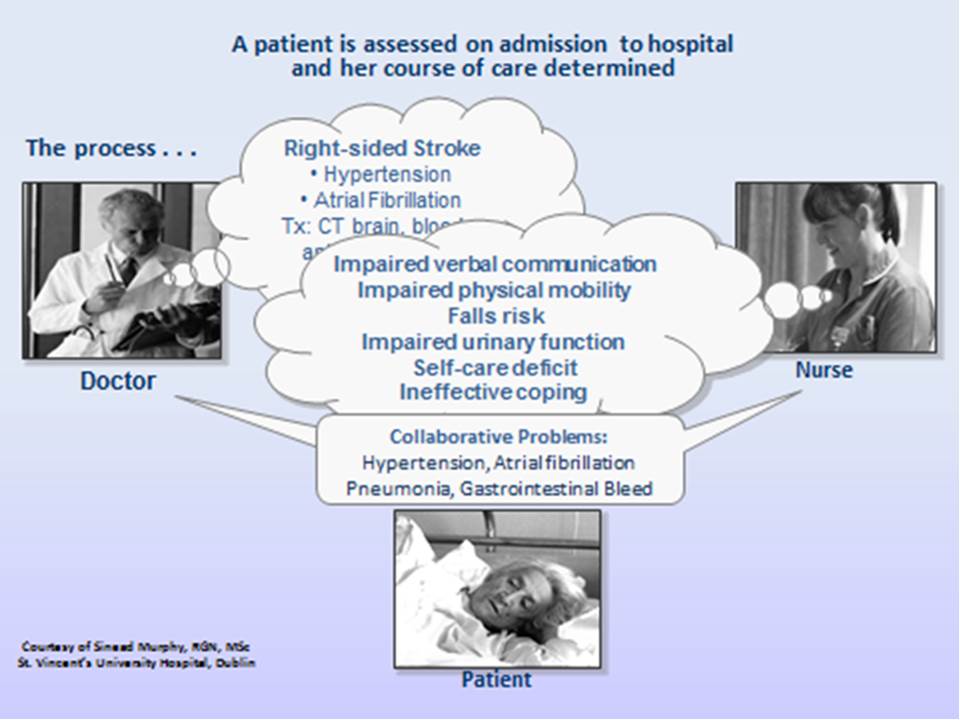
Das zweite Beispiel veranschaulicht, was passiert, wenn NANDA-I-Pflegediagnosen verwendet werden:

NANDA-I nursing diagnosis resources
Weitere Ressourcen umfassen die NANDA-I-Schlüsselpublikation Nursing Diagnoses Definitions and Classifications 2018-2020 (Herdman & Kamitsuru, 2018). Dies ist ein „must read“ Buch.
Darüber hinaus bietet das Medienzentrum des Thieme Verlags eine Reihe kostenloser Ressourcen, die unter MediaCenter.Thieme.com https://mediacenter.thieme.com/ Wenn Sie während des Registrierungsprozesses dazu aufgefordert werden, geben Sie den folgenden Code ein: XZ88-D7XB-SJK6-QE85
Was ist ein NOC nursing outcome?
.jpg)
Die NOC-Ergebnisse werden nach sieben Arten von gesundheitsbezogenen Domänen kategorisiert, z. B. funktionelle Gesundheit, physiologische Gesundheit und Familiengesundheit. Jede Domäne ist in insgesamt 32 Klassen unterteilt, beispielsweise hat die funktionale Gesundheitsdomäne vier Klassen: Energieerhaltung, Wachstum & Entwicklung, Mobilität und Selbstversorgung (Moorhead et al. 2013).
Jedes Ergebnis hat eine Definition, einen eHealth Record Code (obwohl NOC noch nicht SNOMED CT zugeordnet ist), eine Liste messbarer Indikatoren für den Ergebnisstatus, eine Messskala für den Gesamtergebnisstatus und eine Zielergebnisbewertungsskala. Jedes Ergebnis wird anhand einer Fünf-Punkte-Likert-Skala gemessen, auf der eine Bewertung von 5 immer die bestmögliche Punktzahl und 1 immer die schlechteste Punktzahl ist. NOC verfügt über einen komplexen Satz von 20 Arten von Messskalen und einen weiteren Satz von sechs kombinierten Messskalen, die eine breite Palette von Arten von pflegesensitiven Ergebnissen bei Patienten, Pflegekräften, Familien und Gemeinden abdecken. Dieses komplexe Skalensystem ist jedoch nicht leicht zu veranschaulichen.
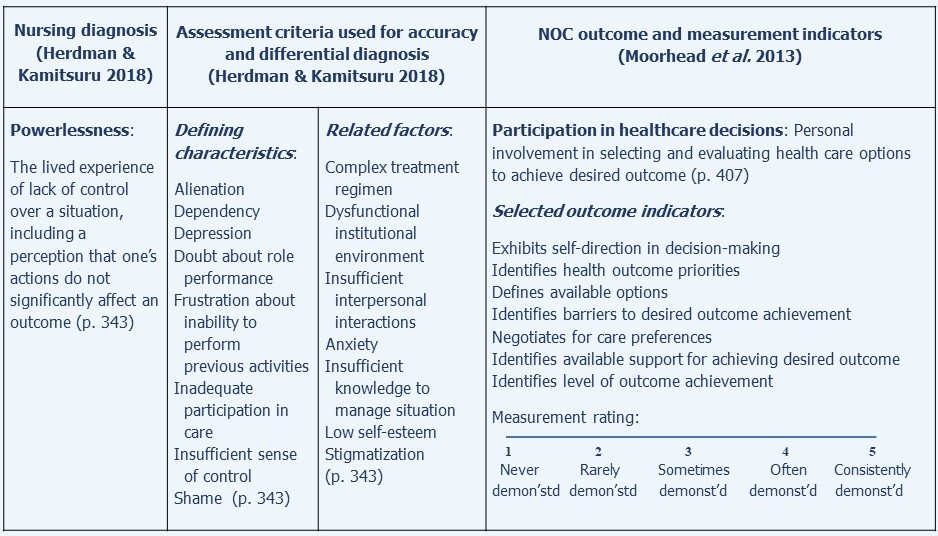
NOC-pflegesensitive Ergebnisse lassen sich relativ leicht mit NANDA-I-Pflegediagnosen in Verbindung bringen. Ein einfaches Beispiel für ein modifiziertes NOC-Ergebnis, die Teilnahme an Gesundheitsentscheidungen, zusammen mit der NANDA-I-Diagnose der Ohnmacht, auf die es sich bezieht, ist in der folgenden Abbildung dargestellt:
Ein weiteres einfaches Beispiel für ein modifiziertes NOC-Ergebnis, den Flüssigkeitshaushalt, zusammen mit der NANDA-I-Diagnose, das Flüssigkeitsdefizit, auf das es sich bezieht, ist in der folgenden Abbildung dargestellt:
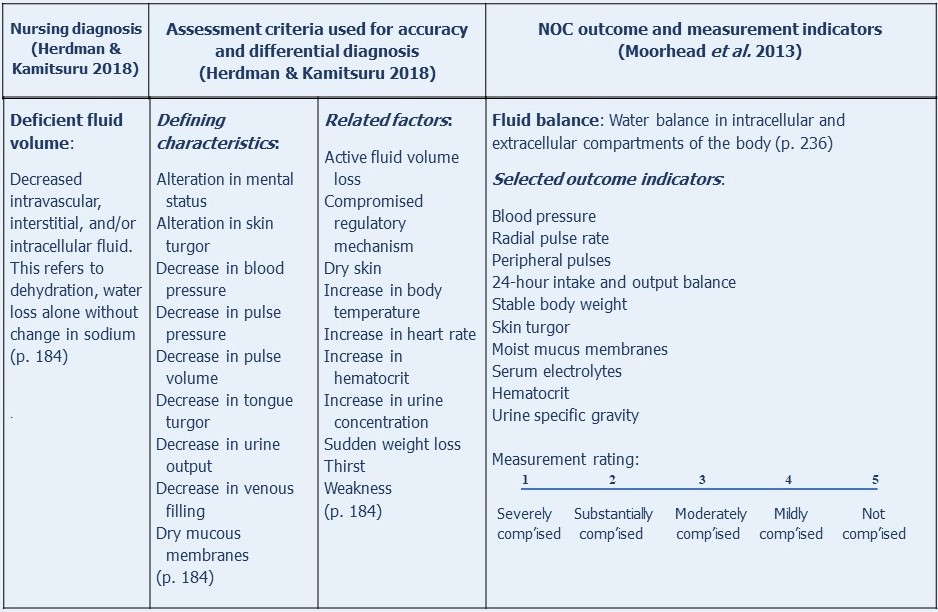
Wie aus dem Konzept Diagnose-Outcomes-Interventionen hervorgeht, ist die Auswahl geeigneter Pflegeergebnisse der zweite Schritt bei der Planung der Patientenversorgung.
Sobald eine NANDA-I-Diagnose gestellt wird, wird das am besten geeignete NOC-Ergebnis ausgewählt und gemessen, um eine Baseline-Ergebnismessung bereitzustellen.Wie bei der Verwendung von NANDA-I Pflegediagnose, Patienten, Betreuer, Familien und / Gemeinschaften werden ermutigt, an der Auswahl der NOC-Ergebnisse und ihrer Messung teilzunehmen.
Die Komplexität der NOC-Ergebnisklassifizierung eignet sich nicht für eine praktisch überschaubare Integration in die semi-elektronischen Pflegepläne auf Papier, die derzeit in vielen Pflegeheimen in Irland verwendet werden. Die Erfahrung hat gezeigt, dass die NOC-Ergebnisse eine gewisse Änderung der Anzahl der angegebenen Indikatoren erfordern, obwohl eine solche Änderung die Gültigkeit und Zuverlässigkeit der Messungen beeinträchtigen kann.
Wenn ein NOC-Ergebnis in Bezug auf eine NANDA-I-Diagnose gesucht wird, wird das NOC-Lehrbuch untersucht, um ein geeignetes Ergebnis zu suchen. Wenn das Ergebnis ausgewählt ist, muss einige Zeit in Anspruch genommen werden, um das Ergebnis im Detail zu untersuchen und es auf die beste praktisch handhabbare Weise in den Pflegeplan aufzunehmen.
Die beiden obigen Abbildungen und das Beispiel eines halbelektronischen Papierpflegeplans, das in der Zusammenfassung unten gezeigt wird, zeigen, wie NOC in der sorgfältigen Pflege geändert werden musste halbelektronische Papierpflege
Was ist eine NIC-Pflegeintervention?

NIC-Interventionen werden nach sieben Domänen kategorisiert, die beispielsweise grundlegende physiologische, komplexe physiologische, verhaltensbezogene, Sicherheits-, familien- und gemeinschaftsbezogene Interventionen betreffen. Jede Domäne ist in Klassen unterteilt, die von zwei (Sicherheits-) bis zu sechs (Verhaltens-) Klassen reichen. Klassen schränken die Spezifität der Interventionen ein, zum Beispiel sind die Sicherheitsklassen Krisenmanagement und Risikomanagement. Die NOC-Interventionen werden dann nach Klassen aufgelistet.
Ein Beispiel für eine einfache Intervention, die Augenpflege, ist in der folgenden Abbildung dargestellt, um die Struktur einer Intervention zu veranschaulichen. Beachten Sie oben den Interventionsnamen und die Codenummer des eHealth-Datensatzes. Dann wird die Interventionsdefinition gegeben und die Interventionsaktivitäten aufgelistet. Schließlich wird die Geschichte der Entwicklung der Intervention angegeben und die unterstützenden Referenzen aus der Literatur aufgeführt.

Ein weiteres Beispiel für eine pflegerische Intervention, Hypertension Management, ist auf der NIC-Webseite der University of Iowa dargestellt: http://www.nursing.uiowa.edu/sites/default/files/documents/cnc/Hypertension_Management.pdf
Flexibilität von NIC-Interventionen
Butcher et al. (2018) betonen, dass nur ein Interventionsname und eine Definition standardisiert sind und dass, wenn eine Intervention verwendet wird, der Name und die Definition nicht geändert werden sollten. Die Listen der Interventionsaktivitäten sind nicht standardisiert, müssen jedoch mit der Definition der Intervention übereinstimmen. In Praxiseinstellungen werden Aktivitäten aus der Liste entsprechend der Einstellung ausgewählt und einstellungsspezifische Aktivitäten hinzugefügt. Die hinzugefügten Aktivitäten sollten mit der Definition der Intervention übereinstimmen und durch Literatur und Evidenz gestützt werden.
NIC-Interventionen geschätzte Zeit und Bildungsniveau
Das NIC-Buch, Nursing Interventions Classification (Bulechek et al. 2012) bietet einen sehr nützlichen Abschnitt namens Geschätzte Zeit und Bildungsniveau, die für die Durchführung von NIC-Interventionen erforderlich sind. Beispielsweise wird die oben gezeigte geschätzte Zeit für die Augenpflege mit „15 Minuten oder weniger“ angegeben, und das angegebene Mindestbildungsniveau ist „RN basic“ (S. 2625).
Es gibt offensichtliche Vorteile für die geschätzte Zeit, die für die Durchführung einer Intervention benötigt wird. Die geschätzten Mindestausbildungsniveaus für die Durchführung einer Intervention werden als Pflegehelfer, RN basic (jedes Bildungsniveau, das für die Registrierung einer professionellen Krankenschwester erforderlich ist) und RN Post-Basic (jede spezialisierte Ausbildung über das Registrierungsniveau einer professionellen Krankenschwester hinaus – anscheinend nicht beschränkt auf Pflegeausbildung). Diese sehr breiten Kategorien spiegeln das internationale Publikum von NIC wider.
Das Bildungsniveau für die Durchführung von Interventionen kann an den beruflichen Umfang der Praxis in bestimmten Ländern angepasst werden. Die Einbeziehung der Ebene der Pflegehelfer könnte nützlich sein, um zu bestimmen, ob eine professionelle Pflegeverantwortung an eine Pflegehelferin delegiert werden soll (für die die professionelle Krankenschwester weiterhin verantwortlich wäre). Gleichzeitig ist es enttäuschend, dass professionelle Pflege als Job bezeichnet wird, wie in „job responsibilities“. Sicherlich wäre Praxisverantwortung angemessener.
Wie aus dem Konzept Diagnose-Outcomes-Interventionen hervorgeht, ist die Auswahl von Pflegeinterventionen der dritte Schritt in der Planung der Patientenversorgung.
Wie bei NANDA-I-Pflegediagnosen und NOC-Ergebnissen werden Patienten, Pflegekräfte, Familien und / oder Gemeinschaften ermutigt, an der Auswahl von NIC-Interventionen teilzunehmen, je nachdem, welche Interventionen ihrer Meinung nach am besten zu ihnen passen.
In den in Irland verwendeten halbelektronischen Pflegeplänen für sorgfältige Pflege werden NIC-Interventionen mit evidenzbasierten Richtlinien für die Krankenhauspflegepraxis und Richtlinien für bewährte Verfahren zusammengeführt, wie im halbelektronischen Papierpflegeplan angegeben, der im Abschnitt Zusammenfassung unten gezeigt wird.
Die Herausforderung, NANDA-I, NOC und NIC SNL / Ts zu verknüpfen, um Pflegepläne zu erstellen
Die NANDA-I, NOC und NIC SNL/ Ts sind jeweils umfassende und komplexe Sprachen für sich und können sehr schwierig sein, zusammen zu verwenden, um Patientenversorgungspläne zu führen, besonders zu Beginn. Aber sobald Krankenschwestern sich daran gewöhnt haben, sie zu benutzen, finden sie sie ziemlich schnell überraschend einfach zu bedienen.
Darüber hinaus gibt es Anleitungen in einem Buch, das die Zusammenhänge zwischen NANDA-I-Pflegediagnosen, NOC-Ergebnissen und NIC-Interventionen beschreibt (Johnson et al. 2012).
Verbindungen zwischen NANDA-I-Diagnosen und NOC-Ergebnissen deuten auf Beziehungen zwischen Patientenproblemen und -bedürfnissen und deren gemessener Auflösung als Erfahrung von Patienten hin. Verbindungen zwischen NANDA-I-Diagnosen und NIC-Interventionen deuten auf Beziehungen zwischen Patientenproblemen und -bedürfnissen und pflegerischen Aktivitäten hin, die dazu beitragen, Probleme oder Bedürfnisse anzugehen oder zu lösen. NOC und NIC arbeiten zusammen, um Probleme oder Bedürfnisse von Patienten zu lösen, die als NANDA-I-Diagnosen bezeichnet werden.
Die von Johnson et al. (2012) erleichtern Krankenschwestern Verständnis dafür, wie die Sprachen / Terminologien zusammenarbeiten und Krankenschwestern helfen, ihre Patientenversorgung Pläne kritisch zu bewerten.
Zusammenfassung
In der sorgfältigen Pflege Die NANDA-I-Pflegediagnose, NOC und NIC SNL / Ts spielen eine zentrale Rolle bei der Planung der Pflege. Bei der Implementierung von SNL / Ts können je nach klinischem Umfeld und internationalem Standort einige logistische Probleme auftreten, und es können einige Änderungen erforderlich sein.
Nichtsdestotrotz halten uns diese SNL / Ts auf die Pflege konzentriert, geben uns eine Sprache, um klar und präzise über das zu sprechen, was wir tun, und ermöglichen es uns, die Ergebnisse unserer Praxis relativ einfach zu messen. In der Tat geben sie uns mehr Autorität über unsere Praxis.Die folgenden zwei Abbildungen veranschaulichen die aktuelle Verwendung von NANDA-I-Pflegediagnosen, NOC und NIC in den semi-elektronischen Papierpflegeplänen in verschiedenen Pflegekrankenhäusern in Irland, in diesem Fall für einen Patienten mit der NANDA-I-Diagnose eines mangelhaften Flüssigkeitsvolumens, das NOC-Ergebnis des Flüssigkeitshaushalts und die Pflegeinterventionen, die in einem bestimmten Krankenhaus verwendet werden.
Die erste Abbildung unten zeigt den oberen Abschnitt des Pflegeplans:
Beachten Sie die Diagnose und ihre Definition oben links. Beachten Sie das ausgewählte Ergebnis und seine Messskala oben rechts und die ausgewählten Ergebnisindikatoren links unter der Diagnose.
Unter den ausgewählten Ergebnisindikatoren befindet sich ein Feld für den Ergebniswert des Patienten bei der Aufnahme in das Krankenhaus oder bei der ersten Diagnose. Darauf folgt der Ergebniswert, der als Ergebnis der Implementierung der Pflegeinterventionen angestrebt wird, gefolgt davon, wie oft der Ergebniswert gemessen wird, normalerweise alle 12 Stunden.
Unten wird der Anfang des Abschnitts Interventionen angezeigt, der in der zweiten Abbildung unten fortgesetzt wird:
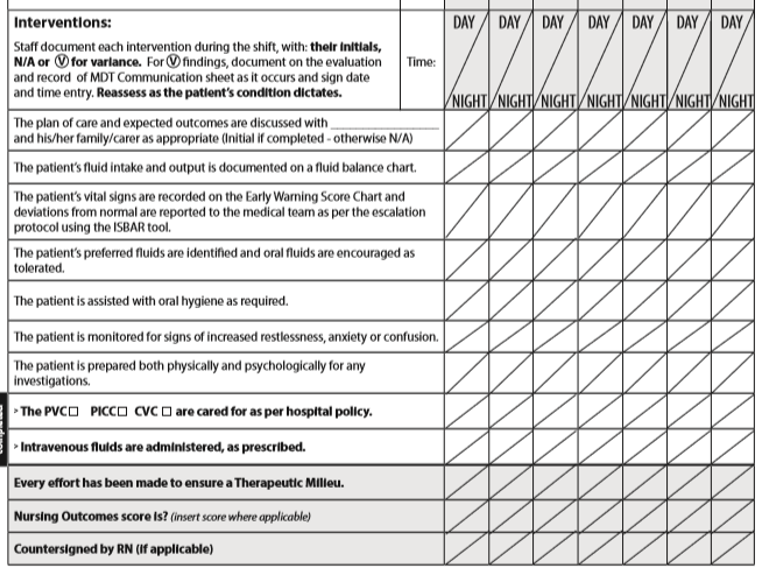
Wenn ein Ereignis auftritt, das von den erwarteten Reaktionen des Patienten abweicht, wird dies als Varianz betrachtet und auf einer separaten Varianzseite im Patientendiagramm schriftlich gemeldet. Eine häufige Neubewertung des Flüssigkeitshaushalts des Patienten wird erwartet.
Die erste der drei schraffierten Linien am Ende der Seite (die in allen Pflegeplänen enthalten ist) dient als objektive Erinnerung an die Pflegekräfte, die sorgfältige pflegetherapeutische Milieudimension so weit wie möglich umzusetzen.
Die zweite schattierte Linie erfordert, dass Krankenschwestern alle 12 Stunden den Flüssigkeitshaushaltsergebnis-Score eingeben.
Die dritte Zeile erfordert eine Gegenzeichnung durch eine professionelle Krankenschwester, wenn der Eingriff von einer Pflegehelferin oder einem Pflegestudenten durchgeführt wurde.
Diese Papierpflegepläne wurden in diesem elektronischen Format erstellt, um die Implementierung nationaler eHealth-Aufzeichnungen vorzubereiten. Alle Pflegepläne sind in Arbeit und wir arbeiten ständig daran, sie weiterzuentwickeln und zu klären.
Ihre Diagnose-Ergebnisse-Interventionen Selbsteinschätzung:
Wie bewerten Sie auf einer Skala von 1 bis 10 Ihre Fähigkeit, definierende Merkmale, verwandte Faktoren, Risikofaktoren und damit verbundene Bedingungen zu verwenden, um eine NANDA-I-Pflegediagnose zu stellen oder zu überprüfen, ob eine bereits ausgewählte Diagnose die richtige Diagnose ist?Wie bewerten Sie auf einer Skala von 1 bis 10 Ihre Fähigkeit, differentielle NANDA-I-Pflegediagnosen für ein bestimmtes Patientenproblem zu identifizieren und zu berücksichtigen?
Wie bewerten Sie auf einer Skala von 1 bis 10 Ihre Fähigkeit, geeignete NOC-Ergebnisse auszuwählen und zu messen?Wie bewerten Sie auf einer Skala von 1 bis 10 Ihre Fähigkeit, NIC-Interventionen in Ihrer Pflegeplanung auszuwählen und zu verwenden, um eine angemessene Mischung aus NIC-Interventionen und evidenzbasierten Richtlinien im Krankenhaus zu gewährleisten?Wie bewerten Sie auf einer Skala von 1 bis 10 Ihre Fähigkeit, Patienten / Familien / Pflegekräfte angemessen und so gut wie möglich in die Planung der Patientenversorgung einzubeziehen?
Wie bewerten Sie auf einer Skala von 1 bis 10 Ihre Fähigkeit, den Einsatz von NANDA-I-Pflegediagnosen, NOC-Ergebnissen und NIC-Interventionen zur Pflegeplanung kritisch und konstruktiv zu bewerten?
Basierend auf Ihrer Einschätzung Ihrer aktuellen Fähigkeit, NANDA-I-Pflegediagnosen zu stellen, geeignete NOC-Pflegeergebnisse und NIC-Pflegeinterventionen auszuwählen (zusammen mit Patienten, Familienmitgliedern oder Pflegekräften, wo dies möglich und angemessen ist), entscheiden Sie, was Sie tun werden, um Ihre Fähigkeiten bei der Umsetzung dieses Konzepts weiterzuentwickeln.
Beispiele für Diagnose-Ergebnisse-Interventionen ‚Ich werde‘ Aussagen:
 . . . arbeiten Sie daran, ein gründliches Verständnis der NANDA-I-Pflegediagnosen zu entwickeln, die häufig verwendet werden, um die Pflege der Arten von Patienten, die ich betreue, zu leiten. . . besprechen Sie mindestens einmal pro Woche Probleme, die sich aus der Verwendung von NANDA-I, NOC und NIC Guided Care Planning mit Pflegekollegen ergeben
. . . arbeiten Sie daran, ein gründliches Verständnis der NANDA-I-Pflegediagnosen zu entwickeln, die häufig verwendet werden, um die Pflege der Arten von Patienten, die ich betreue, zu leiten. . . besprechen Sie mindestens einmal pro Woche Probleme, die sich aus der Verwendung von NANDA-I, NOC und NIC Guided Care Planning mit Pflegekollegen ergeben
. . . erklären und besprechen Sie meine Verwendung von NANDA-I nursing Diagnostic, NOC und NIC mindestens zweimal im Monat mit anderen Angehörigen der Gesundheitsberufe. . . wählen Sie eine NANDA-I-Pflegediagnose, ein NOC-Ergebnis oder eine NIC-Intervention aus, um ein
besonderes Interesse an ihrer Weiterentwicklung zu zeigen und dazu beizutragen
Bulechek, G. M., Butcher, H. K., Dochterman, J. M., & Wagner, C. M. (Hrsg.). (2013). Klassifikation der Pflegeinterventionen (NIC) (6. Aufl.). St. Louis, MO: Elsevier Mosby.
Metzger, H. K., Bulechek, G. M., Dochterman, J. M. M., & Wagne, C. (Hrsg.). (2018). Klassifikation der Pflegeinterventionen (NIC) (7. Aufl.). St. Louis, MI: Elsevier Inc.
Clarke, J. (2013). Spirituelle Pflege in der täglichen Pflegepraxis. New York: Palgrave Macmillan.
Clarke, J. & Lang, N. (1992). Nursing’s next Advance: Eine interne Klassifikation für die Pflegepraxis. International Nursing Review, 39, 109-112.
Diagnose (2019) https://www.etymonline.com/word/diagnosis
Fry, V.F. (1953) Der kreative Ansatz zur Pflege. Das amerikanische Journal der Krankenpflege, 53, 301-302.
Gallagher-Lepak, S. (2018). Grundlagen der Pflegediagnostik. In T. H. Herdman & S. Kamitsuru (Hrsg.), Definitionen und Klassifikationen von Pflegediagnosen 2018-2020 (S. 34-44). New York, NY: Thieme Verlag.
Gordon, M. (1982). Pflegediagnose: Prozess und Anwendung. New York, NY, McGraw-Hill.
Herdman, T. H., & Kamitsuru, S. (Hrsg.). (2018). Definitionen und Klassifikationen von Pflegediagnosen 2018-2020. New York, NY: Thieme Verlag.Jarrin, O.F. (2010) Kernelemente der US Nurse Practice Acts und Einbeziehung der Pflegediagnostiksprache. Internationale Zeitschrift für Terminologien und Klassifikationen in der Krankenpflege (21) 166-176.
Jones, D. A. (2013). Krankenschwester-Patienten-Beziehung: Wissen und Praxis am Krankenbett. In J. I. Erickson, D. A. Jones, & M. Ditomassi, (Hrsg.). Förderung der Pflege durch Krankenschwestern (S. 85-121). Indianapolis, IN: Sigma Theta Tau International.
Jonhson, CF & Hales, LW (1989). Nursing Diagnose jemand? Nutzen Krankenschwestern die Pflegediagnose effektiv? Zeitschrift für Weiterbildung in der Krankenpflege, 20 (1), 30-35.
Johnson, M., Moorhead, S., Bulechek, G.M., Metzger, H.K., Maas, M.L. & Swanson, E. (2012) NOC- und NIC-Verknüpfungen zu NANDA-I und klinischen Bedingungen (3rd ed.). St. Louis, MO: Elsevier.
Moorhead, S., Johnson, M., Swanson, E. & Maas, ML (Hrsg.). (2018). Nursing Outcomes Classification (NOC): Messung der Gesundheitsergebnisse (NOC) (6. Aufl.). St. Louis, MO: Elsevier.
Moorhead, S., Johnson, M., Maas, M. & Swanson, E. (Hrsg. (2013). Nursing Outcomes Classification (NOC), (5. Aufl.). St. Louis, MO: Elsevier.