Anteriore ischämische Optikusneuropathie:
Teil I: Eine Einführung für Patienten
Sohan Singh Hayreh, MD, MS, PhD, DSc, FRCS, FRCOphth
Patricia A. Podhajsky, BSN
Augengefäßklinik
Abteilung für Augenheilkunde & Visuelle Wissenschaften
University of Iowa Carver College of Medicine
Iowa City, Iowa
Dies ist Teil eins von zwei Artikeln über AION.
BITTE BEACHTEN SIE
Der erste Teil dieses Artikels richtet sich in erster Linie an Patienten und Laien, und der zweite Teil (auf einer separaten Webseite) richtet sich an Augenärzte. Der Artikel ist eine Zusammenfassung von Material, das in Peer-Review-Fachzeitschriften veröffentlicht wurde. Für detailliertere Informationen, Bitte beachten Sie die Papiere in der Bibliographie und die verschiedenen Artikel in diesen Papieren zitiert.
Dr. Hayreh gibt keine Stellungnahme ab, ohne einen Patienten persönlich zu untersuchen; Er hält dies für unethisch und auch potenziell gefährlich.
Ursprünglich veröffentlicht 1995 und überarbeitet, erweitert und modifiziert im April 2009, überprüft November 2010, Februar 2013, August 2016.
Dieser Artikel soll grundlegende Informationen zur ischämischen Optikusneuropathie geben, die im Laienbegriff manchmal als „Schlaganfall des Sehnervs“ bezeichnet wird. Ischämische Optikusneuropathie ist eine der häufigsten Ursachen für den Verlust des Sehvermögens bei Personen im mittleren Alter. Es tritt jedoch seltener bei jüngeren Personen auf. Das Wissen über diese Krankheit wird es Patienten und ihren Ärzten ermöglichen, zusammenzuarbeiten, um die Krankheit zu verstehen. Die frühzeitige Diagnose, das Erkennen verschiedener Risikofaktoren sowie die empfohlene Behandlung und Nachsorge sind die wichtigsten Aspekte der Versorgung von Personen mit ischämischer Optikusneuropathie. Die folgende Beschreibung der ischämischen Optikusneuropathie basiert auf unseren grundlegenden, experimentellen und klinischen Studien, die in den Fachzeitschriften veröffentlicht wurden.
Hintergrundinformationen
Das Auge
Das Auge wird oft mit einer Kamera verglichen. Licht tritt durch die Hornhaut, die Pupille und die Linse an der Vorderseite des Auges ein, genau wie das Objektiv der Kamera Licht in den Film einlässt. Dieses Licht wird dann auf die Innenwand des Auges fokussiert, die Netzhaut genannt wird (wie auf dem Film in einer Kamera). Dieses Bild wird dann entlang des Sehnervs an das Gehirn gesendet, der das Auge mit dem Gehirn verbindet. Wir sehen richtig, wenn all diese Teile des Auges und des Gehirns zusammenarbeiten
Der Sehnerv
Der Sehnerv ist einzigartig, weil er der einzige Nerv im Körper ist, den ein Arzt direkt (ohne Operation) sehen kann, da er am Augenhintergrund beginnt. Der Sehnerv besteht aus einer Million winziger, empfindlicher Nervenfasern, die wie Drähte sind. Viele Blutgefäße nähren den Sehnerv mit sauerstoff- und nährstoffreichem Blut. Vision findet tatsächlich im Gehirn statt, wenn die Nachrichten vom Auge entlang des Sehnervs zum Gehirn wandern; Der Nerv muss jedoch gesund sein, um diese Nachrichten zu übertragen. Die ganze Situation kann mit einer Videokamera (d. H. Dem Auge) verglichen werden, die das Bild aufnimmt und über das Kabel (den Sehnerv) zum Fernseher (das Gehirn) überträgt; wenn das Kabel aus irgendeinem Grund beschädigt ist, obwohl die Videokamera und der Fernseher möglicherweise völlig normal sind, wird auf dem Fernseher ein verzerrtes Bild oder kein Bild angezeigt.
Während ein Arzt diese Krankheit erklärt, kann er sagen, dass es einen „Schlaganfall am Augenhintergrund“, ein „blockiertes Blutgefäß“ oder ein „gebrochenes Blutgefäß am Augenhintergrund“ gegeben hat. Ein „Schlaganfall“ ist eine Unterbrechung der Blutversorgung des Gehirns oder eines Nervs im Körper. Wenn eine Person einen großen „Schlaganfall“ im Gehirn hat, ist die Blutversorgung eines Teils des Gehirns, der die Sprache oder Bewegung der Arme und Beine steuert, häufig betroffen. Bei einem „Schlaganfall am Augenhintergrund“ kommt es zu einem Verlust des Sehvermögens, da die Netzhaut oder der Sehnerv möglicherweise durchblutet werden. Wie viel Sehkraft verloren geht, hängt davon ab, wie stark die Netzhaut oder der Sehnerv betroffen ist. Auf dieser Website diskutieren wir nur den Schlaganfall des Sehnervs und NICHT den der Netzhaut.
Ischämie
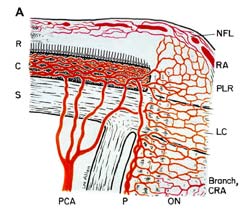
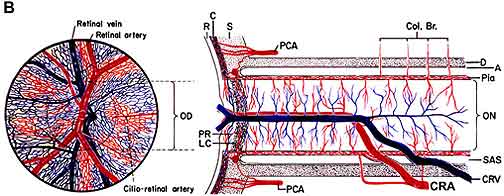
Ischämie des Sehnervs führt zu ischämischer Optikusneuropathie . Ischämie ist eine Abnahme der Blutversorgung eines Gewebes im Körper, was wiederum Sauerstoff und Ernährung verringert. Ohne ausreichend Sauerstoff und Nahrung können die Nerven nicht richtig funktionieren und sterben schließlich ab. Wenn Sie beispielsweise ein enges Gummiband um das Handgelenk legen, beginnen die Finger zu kribbeln und verlieren dann das Tastgefühl, da das Gummiband die Blutversorgung unterbricht und die Nerven an Sauerstoff und Nährstoffen hungert. Wenn die Blutversorgung des Sehnervs unterbrochen wird, kommt es zu einer Ischämie des Sehnervs (technischer Name „ischämische Optikusneuropathie“) und es kommt zu einem Sehverlust. Die Blutversorgung des vorderen (Abb. 1-A) des Sehnervs (auch Sehnervenkopf genannt) erfolgt hauptsächlich durch die hinteren Ziliararterien, während die Blutversorgung des hinteren Teils (hinterer Teil von Abb. 1-B) ist aus mehreren ganz unterschiedlichen Quellen, aber nicht die hinteren Ziliararterien .
|
|
|
|
Abbreviations: A = arachnoid; C= choroid; CRA= central retinal artery; Col. Br.= Collateral branches; CRV= central retinal vein; D= dura; LC= lamina cribrosa; NFL= surface nerve fiber layer of the disc; OD= optic disc; ON= optic nerve; P= pia; PCA= posterior ciliary artery; PR and PLR= prelaminar region; R= retina; RA= retinal arteriole; S= sclera; SAS= subarachnoid space. |
|
| Abb. 1: Schematische Darstellung der Blutversorgung von: (A) Dem Sehnervenkopf und (B) dem Sehnerv.
A Reproduziert mit Genehmigung von Hayreh 1978 . B Modifiziert von Hayreh, S.S. 1974 . |
|
Arten der ischämischen Optikusneuropathie
Es gibt zwei Arten der ischämischen Optikusneuropathie, abhängig von dem betroffenen Teil des Sehnervs:
Anteriore ischämische Optikusneuropathie (allgemein abgekürzt als „AION“): AION ist auf eine akute Ischämie des vorderen (vorderen) Teils des Sehnervs (auch Sehnervenkopf genannt) zurückzuführen, der hauptsächlich von den hinteren Ziliararterien versorgt wird.Posteriore ischämische Optikusneuropathie (allgemein abgekürzt als „PION“): PION ist ein viel seltener Typ . Es ist auf eine akute Ischämie des hinteren (hinteren) Teils des Sehnervs zurückzuführen, der sich in einiger Entfernung hinter dem Augapfel befindet; Dieser Teil des Sehnervs wird NICHT von den hinteren Ziliararterien versorgt. Dies wurde erstmals 1981 von mir berichtet . Ein detaillierter aktueller Bericht über PION und sein Management ist in einer kürzlich erschienenen Publikation verfügbar, die auf meinen Forschungen basiert .
KLINISCHE KLASSIFIKATION VON AION
Es gibt zwei Arten von AION , je nachdem, was es verursacht:
Arteriitisches AION: Dies ist der schwerwiegendste Typ und beruht auf einer Krankheit, die als Riesenzellarteriitis oder Arteriitis temporalis bezeichnet wird.Nicht-arteriitisches AION: Dies ist der übliche, häufigste Typ mit vielen verschiedenen Ursachen, der jedoch nicht mit einer Riesenzellarteriitis assoziiert ist.
ES IST ÄUßERST WICHTIG ZU WISSEN, DASS DIE RICHTIGE BEHANDLUNG VON AION DAVON ABHÄNGT, OB ES SICH UM DEN ARTERIITISCHEN ODER DEN NICHT-ARTERIITISCHEN TYP HANDELT.
Wie AION diagnostiziert wird
Um eine korrekte Diagnose von AION und seinem Typ zu stellen, muss der Arzt alle erforderlichen Informationen herausfinden. Er / sie könnte die folgenden Fragen stellen, weil schmerzlos, Verlust des Sehvermögens aufgrund einer Krankheit kann das erste Symptom oder eine Komplikation von anderen Krankheiten sein.
FRAGEN FÜR PATIENTEN MIT AION
Nicht-arteriitisches AION
- War der Verlust des Sehvermögens plötzlich oder allmählich?
- Wenn der Sehverlust plötzlich auftrat, zu welcher Tageszeit entdeckte der Patient ihn?
- Gab es vor dem Sehverlust eine vorübergehende Unschärfe oder einen Verlust des Sehvermögens?
- War der Sehverlust seit der ersten Entdeckung stabil oder hat er sich verbessert oder verschlechtert?
- Ist der Patient Diabetiker?
- Hatte der Patient Herzprobleme, Schlaganfall, Bluthochdruck, niedrigen Blutdruck oder Schock, kürzlich durchgeführte Herz-Kreislauf-Operationen oder Kataraktoperationen oder übermäßige Blutungen?
- Hat der Patient oder jemand in der Familie des Patienten ein Glaukom?
- Raucht der Patient?
- Nimmt der Patient Medikamente gegen Bluthochdruck? Wenn ja, welche Droge (n), wie oft und zu welcher Tageszeit?
- Frauen werden nach der Anwendung von Antibabypillen oder Östrogenen nach den Wechseljahren gefragt.
Arteriitic AION
Riesenzellarteriitis ist der wichtigste medizinische Notfall in der Augenheilkunde wegen seiner gefürchteten Komplikation des Sehverlustes in einem oder beiden Augen, die vermeidbar ist, wenn diese Patienten frühzeitig diagnostiziert und sofort und aggressiv mit systemischen Kortikosteroiden behandelt werden. Dies ist eine Krankheit von Personen im Alter von 50 Jahren oder älter – häufiger bei Frauen als bei Männern . Etwa 80% der Patienten mit AION aufgrund einer Riesenzellarteriitis fühlen sich seit einiger Zeit allgemein unwohl . 20% haben jedoch keine solchen allgemeinen Symptome und sind vollkommen gesund . Einige Patienten haben möglicherweise ein Gefühl von „Euphorie“ oder Wohlbefinden, so dass sie sich nicht um ihren Sehverlust kümmern und sogar darauf bestehen, dass sie recht gut sehen können, wenn klar ist, dass sie es nicht können. Patienten, die sich so fühlen, möchten möglicherweise eine Behandlung ablehnen, die darauf abzielt, das Fortschreiten von Riesenzellarteriitis und Blindheit zu stoppen. Um festzustellen, ob eine Riesenzellarteriitis vorliegt, möchte ein Arzt die folgenden Probleme kennen:
- Schmerzen beim Kauen
- Schmerzen in den Schläfen und / oder im Nacken
- Empfindlichkeit der Kopfhaut
- Appetitlosigkeit
- Gewichtsverlust
- Kopfschmerzen
- Ungewöhnliche Müdigkeit oder Schläfrigkeit
- Muskelschmerzen
- In Bezug auf den Verlust des Sehvermögens kann der Arzt die gleichen Fragen stellen wie oben bei nicht arteriitischem AION.
Tests und Verfahren, die bei Patienten mit AION durchgeführt werden können
Prüfung der Sehschärfe: Der Augenarzt muss bei jedem Besuch wissen, wie viel der Patient sehen kann, damit Veränderungen in der Menge des betroffenen Sehvermögens festgestellt werden können. Zusätzlich zum Lesen der Sehtafeln für die Entfernung und die Sehschärfe in der Nähe haben die Patienten häufig visuelle Feldtests.
Gesichtsfeldtest: Ein Gesichtsfeldtest misst sowohl das zentrale (geradeaus) als auch das periphere (seitliche) Sehen. Ein Defekt im Gesichtsfeldtest zeigt, welche Sehnervenfasern von der Erkrankung betroffen sind (siehe Abb. 6). Ein Auge mit normaler 20/20 (oder 6/6) Sehschärfe kann einen ziemlich deutlichen Gesichtsfeldverlust in der Peripherie aufweisen, so dass eine normale Sehschärfe nicht garantiert, dass kein Sehverlust vorliegt.
Relativer afferenter Pupillendefekt: Die Pupille, die sich in der Mitte der Iris befindet, ist der Teil des Auges, der je nach Lichtmenge größer und kleiner wird. Der Sehnerv spielt eine wichtige Rolle bei dieser Reaktion auf Licht, wenn sich die Pupille also weniger als normal verengt, zeigt dies, dass der Sehnerv oder die Netzhaut geschädigt sind. Die Pupillen werden getestet, indem ein Licht in jedes Auge scheint, wodurch sich die Pupillen verengen. Wenn das Licht von einem Auge zum anderen bewegt wird, sollten sich die Pupillen auf etwa die gleiche Größe zusammenziehen. Wenn dies nicht der Fall ist, liegt ein relativer afferenter Pupillendefekt im betroffenen Auge vor.
Tonometrie (Glaukomtest): Der Druck im Auge (Augeninnendruck) wird mit einem Instrument gemessen, das als Tonometer bezeichnet wird. Dieses einfache, schmerzfreie Verfahren ist wichtig, um vollständige Informationen über die Zirkulation im Auge zu erhalten. Wenn Zweifel bestehen, ob der Druck hoch ist, muss der Patient möglicherweise mehrmals über einen ganzen Tag getestet werden, da der Augeninnendruck zu verschiedenen Tageszeiten variieren kann. Eine Person kann nicht wissen, dass er / sie hohen Druck im Auge hat, bis nach Sehverlust aufgetreten ist.
Fundusfotografie und Fluoreszein-Fundusangiographie: Im Verlauf der Erkrankung können mehrmals Aufnahmen der Papille und des Augenhintergrundes gemacht werden, um das Ausmaß der Schwellung der Papille und ihre Auflösung zu ermitteln (Abb. 7, 8, 9, 12-A). Die Fluorescein-Fundusangiographie ist ein routinemäßiger Farbstofftest, der durchgeführt wird, um den Zirkulationszustand im Augenhintergrund und in der Papille herauszufinden (Abb. 13, 14, 15).
Weitere Informationen
Mehr zur Fundusfotografie
Mehr zur Fluoreszeinangiographie
Blutuntersuchungen und Überweisungen an Spezialisten in anderen Bereichen: Blutuntersuchungen, die sofort durchgeführt werden, sind die Erythrozytensedimentationsrate (ESR) und das C-reaktive Protein (CRP). Die Ergebnisse dieser Tests liegen innerhalb weniger Stunden vor. Diese beiden Bluttests sind äußerst wichtig, um herauszufinden, ob ein Patient eine Riesenzellarteriitis hat. Beide sind normalerweise bei Riesenzellarteriitis abnormal hoch.Viele andere Blutuntersuchungen können erforderlich sein, um herauszufinden, ob etwas anderes mit dem Patienten nicht stimmt, und können helfen, den Grund für die Entwicklung einer Krankheit wie Diabetes oder Kollagengefäßerkrankungen zu finden. Der Cholesterin- und / oder Triglyceridspiegel wird überprüft, da hohe Werte zu einer „Verhärtung der Arterien“ führen.“ Die Ergebnisse dieser Blutuntersuchungen können auf die Notwendigkeit einer Nachsorge durch einen örtlichen Arzt oder eine Überweisung an einen Spezialisten für Hämatologie hinweisen.
Der Blutdruck wird gemessen, um festzustellen, ob der Patient einen hohen Blutdruck (Hypertonie) hat. Ein Kardiologe oder Herz-Kreislauf-Spezialist kann konsultiert werden, wenn es scheint, dass die Ursache für AION ein Blutgerinnsel von irgendwo anders im Körper ist, oder dass das Herz, Halsschlagadern oder generalisierte „Verhärtung der Arterien“ kann dazu beitragen, die Ischämie im Auge. Unsere jüngsten Studien haben gezeigt, dass ein abnormaler Blutdruckabfall während des Schlafes in der überwiegenden Mehrheit ein schwerwiegender Risikofaktor für AION ist . Dies kann getestet werden, indem der Blutdruck alle 10 bis 20 Minuten über einen Zeitraum von 24 Stunden mit einem ambulanten Blutdruckmessgerät aufgezeichnet wird (Abb. 3, 4, 5).
Temporalarterienbiopsie: Wenn die Symptome des Patienten, die Augenuntersuchung, erhöhte ESR und CRP sowie die Fluoreszeinangiographie es wahrscheinlich erscheinen lassen, dass er / sie eine Riesenzellarteriitis hat, wird eine Temporalarterienbiopsie durchgeführt. Die Schläfenarterie liegt direkt unter der Haut an der Stirnseite oder Schläfe. Der Bereich wird betäubt und ein kleiner Schnitt in die Haut gemacht, um die Arterie freizulegen. Etwa ein Zentimeter der Arterie wird zur Untersuchung entfernt und der Bereich mit mehreren Stichen vernäht (die in etwa einer Woche entfernt werden). Diese Probe der Arterie wird von einem Pathologen unter einem Mikroskop untersucht, um festzustellen, ob eine Entzündung der Arterie vorliegt. Es kann mehrere Tage dauern, bis dieses Ergebnis bekannt ist; die Behandlung der Riesenzellarteriitis kann jedoch sofort begonnen werden, wenn der Verdacht auf eine Riesenzellarteriitis besteht, noch bevor die Biopsie durchgeführt wird, da ein sehr hohes Erblindungsrisiko besteht, wenn eine angemessene Behandlung nicht früh genug erfolgt. Der Beginn der Behandlung vor der Biopsie beeinträchtigt die Ergebnisse nicht.