Uzavřené Poranění Hlavy
Uzavřené poranění hlavy jsou klasifikovány buď jako primární nebo sekundární. Primární zranění je výsledkem počáteční anatomické a fyziologické urážky, která je obvykle přímým traumatem hlavy, bez ohledu na příčinu. Sekundární poranění je důsledkem hypotenze, hypoxie, acidózy, edému nebo jiných následných faktorů, které mohou sekundárně poškodit mozkovou tkáň (viz sekundární poranění). Předpokládá se, že volné radikály přispívají k těmto sekundárním urážkám, zejména během ischémie.
Primární zranění
primární zranění obvykle způsobí strukturální změny, jako je epidurální hematom, subdurální hematom, subarachnoidální krvácení, intraventrikulární krvácení, nebo mozková kontuze.
Otřesy mozku
Mozkové otřes mozku je definován jako změněný duševní stav, který může nebo nemusí zahrnovat ztrátu vědomí, která se vyskytuje v důsledku zranění hlavy. Otřes mozku je také známý jako mírné traumatické poranění mozku (MTBI). Stupnice klasifikace Americké akademie neurologie je široce používána ke kategorizaci stupně otřesů.
Tabulka 1. American Academy of Neurology Otřes mozku Klasifikační Stupnice (Otevřít Tabulku v novém okně)
|
1. Stupeň |
Třída 2, |
Stupeň 3 |
|
Přechodný zmatek. |
Přechodný zmatek. |
|
|
Bez ztráty vědomí, |
Bez ztráty vědomí, |
Krátký nebo déletrvající ztráta vědomí |
|
Otřes mozku příznaky nebo duševní stav změna řeší v 15 minut nebo méně, |
Otřes mozku příznaky nebo změna mentálního stavu řeší ve více než 15 min |
Sport-související otřesy jsou časté, s 300 000 případů hlášených ročně. Fotbalisté a boxeři jsou zvláště vystaveni opakovaným otřesům mozku, což vede ke stavu nyní známému jako syndrom chronické traumatické encefalopatie. Opakované otřesy mohou mít za následek chronické subklinické motorické dysfunkce spojené s abnormalitami intrakortikálního inhibičního systému. Příznaky úbytku kognitivních funkcí v důsledku strionigral degenerace je nyní známý důsledek opakovaných otřesů mozku; kumulativní difúzní axonální poranění účinky ve středním mozku jsou kvůli zvýšené náchylnosti k posouvající síly v tomto regionu. Zvýšení síly krku hráče může být účinným způsobem, jak minimalizovat riziko budoucích otřesů, jak ukazují studie s figurínami Hybrid III.
mozková kontuze
mozkové pohmožděniny se běžně vyskytují ve frontálních a temporálních lalocích. Mohou doprovázet zlomeninu lebky, tzv. Nejvíce znepokojující vlastností těchto pohmožděnin je jejich tendence expandovat. K tomu obvykle dochází od 24 hodin do 7-10 dnů po počátečním zranění. Z tohoto důvodu jsou mozkové pohmožděniny často sledovány opakovaným ct skenem hlavy do 24 hodin po poranění.
poranění (pohmožděniny) jsou způsobeny přímým přenosem nárazové energie lebkou do podkladového mozku a vyskytují se přímo pod místem poranění. Poranění Contrecoup jsou způsobena rotačním střihem a dalšími nepřímými silami, které se vyskytují kontralaterálně k primárnímu zranění. Rotační síla způsobuje, bazální čelní a spánkové kůry mozkové, aby dopad nebo zamést přes tuhý aspekty lebky, klínové křídlo, a pak skalnaté hřebeny. Zpožděné zvětšení traumatických intraparenchymálních pohmožděnin a hematomů je nejčastější příčinou klinického zhoršení a smrti. Postup pohmoždění je však velmi variabilní, a ačkoli většina zůstává nezměněna několik dní, několik se zvětšuje, některé poměrně rychle.
v retrospektivní studii bylo zjištěno, že známé prognostické faktory předpovídají zvětšení kontuze. Nejsilnějším prognostickým faktorem je přítomnost traumatického subarachnoidálního krvácení. Velikost intraparenchymového krvácení znamená, že velké léze jsou pravděpodobně v aktivní fázi progrese v době počáteční CT. Současná přítomnost subdurálního hematomu byla také prediktivní. Klinické příznaky, jako je počáteční skóre Glasgow Coma (GCS; viz kalkulačka Glasgow Coma Scale) a intrakraniální tlak (ICP), nebyly prediktivní progrese. Ideální čas pro rescan je nejasný, i když se zdá, že většina růstu nastane během prvních 24 hodin po zranění.
epidurální hematom
výskyt epidurálních hematomů je 1% všech vstupů do traumatu hlavy, jak je znázorněno na obrázku níže. Epidurální hematomy nejčastěji (85%) jsou výsledkem krvácení ve střední meningeální tepně. Epidurální hematomy se však mohou vyskytovat na jiných místech než v distribuci střední meningeální tepny. Takové hematomy se mohou vyvinout z krvácení z diploických cév poškozených překrývajícími se zlomeninami lebky. Epidurální hematomy jsou často spojovány s „lucidním intervalem“, obdobím vědomí mezi stavy bezvědomí. Předpokládá se, že lucentní období skončí, když se hematom rozšíří do té míry, že je mozkový kmen ohrožen.
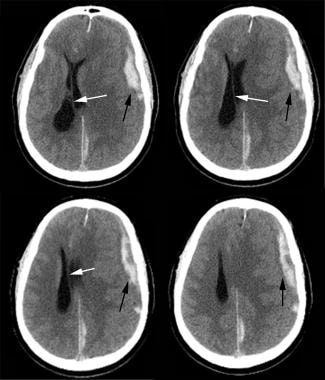 CT levé čelní akutní epidurální hematom (černá šipka) s midline shift (bílá šipka). Všimněte si levého zadního falx subdurálního hematomu a levé frontoparietální kortikální pohmožděniny.
CT levé čelní akutní epidurální hematom (černá šipka) s midline shift (bílá šipka). Všimněte si levého zadního falx subdurálního hematomu a levé frontoparietální kortikální pohmožděniny. subdurální hematom
nejčastější chirurgickou intrakraniální lézí je subdurální hematom. Ty se vyskytují u přibližně 20-40% pacientů s těžkými zraněními, jak je znázorněno na obrázku níže. Povrchová nebo přemostěná nádoba (žilní) může být roztržena, protože mozkový parenchym se pohybuje během násilného pohybu hlavy. Výsledný krvácení způsobuje hematom tvoří v potenciální prostor mezi dural a arachnoidální. U tohoto typu poranění je méně pravděpodobný interval než u epidurálních hematomů. Subdurální hematomy mohou být výsledkem arteriální prasknutí, stejně; tyto hematomy mají zvláštní místo v temporoparietal regionu a liší se v podobě z těch, které jsou způsobeny přemosťující žíly prasknutí, což obvykle prasknutí v frontoparietal parasagittal regionu. Tloušťka hematomu a posun střední linie mozku jsou často analyzovány; když posun střední linie překročí tloušťku hematomu (pozitivní faktor posunu), byla zjištěna horší prognóza.
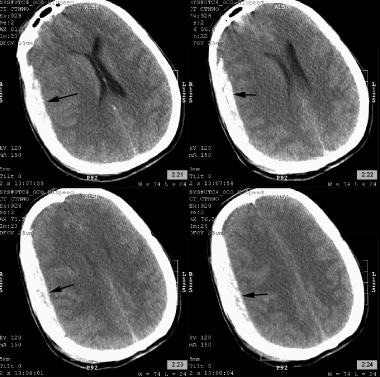 CT levé frontoparietal akutní subdurální hematom (černá šipka). Všimněte si mírného posunu středové čáry.
CT levé frontoparietal akutní subdurální hematom (černá šipka). Všimněte si mírného posunu středové čáry. Intraventrikulární krvácení
intraventrikulární krvácení je další intracerebrální léze, které často doprovází jiné nitrolební krvácení, jak je znázorněno na obrázku níže. Intraventrikulární krev je indikátorem závažnějšího traumatu hlavy. Intraventrikulární krev také předurčuje pacienta k posttraumatický hydrocefalus a nitrolební hypertenze, což může povolení umístění intraventrikulárního katétru (pokud je vznikající odvodnění potřeby) nebo ventriculoperitoneal zkratu pro chronický hydrocefalus.
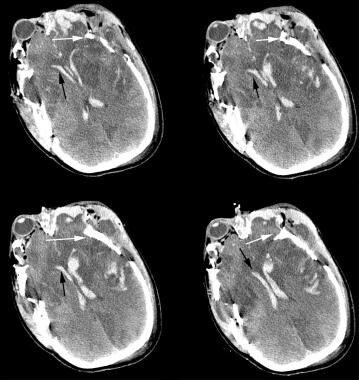 CT bilaterální akutní intraventrikulární krvácení (černá šipka). Všimněte si rozdrcených zlomenin lebky, které zahrnují bilaterální čelní, temporální a parietální kosti (bílá šipka). Poznámka: ischemické změny v obou čelních lalocích, subarachnoidální krvácení v intrahemispheric trhliny a levého čelního laloku, a více intraparenchymového krvácení v obou čelních sloupech.
CT bilaterální akutní intraventrikulární krvácení (černá šipka). Všimněte si rozdrcených zlomenin lebky, které zahrnují bilaterální čelní, temporální a parietální kosti (bílá šipka). Poznámka: ischemické změny v obou čelních lalocích, subarachnoidální krvácení v intrahemispheric trhliny a levého čelního laloku, a více intraparenchymového krvácení v obou čelních sloupech. difuzní axonální poranění
navzdory absenci jakékoli intrakraniální masové léze nebo hypoxie v anamnéze zůstávají někteří pacienti po TBI v bezvědomí. Studie MRI mozku prokázaly jasnou korelaci mezi lézemi bílé hmoty a poškozením vědomí po poranění. Čím hlubší je léze bílé hmoty, tím hlubší a trvalejší je poškození vědomí.
obvyklou příčinou přetrvávajícího poškození vědomí je stav označovaný jako difúzní axonální poškození, jak je znázorněno na obrázku níže. Přibližně 30-40% jedinců, kteří zemřou na TBI, odhalí posmrtný důkaz DAI a ischémie. Tento typ zranění obvykle vyplývá z traumatické rotace hlavy, s mechanickými silami, které působí na dlouhé axony, což vede k axonálnímu strukturálnímu selhání. DAI je způsobena zraněním zrychlení a nikoli samotným kontaktním zraněním. Mozek je relativně nestlačitelný a netoleruje tahové nebo smykové napětí dobře. Pomalá aplikace kmene je lépe tolerována než rychlé namáhání. Mozek je nejvíce náchylný k laterální rotaci a nejlépe snáší sagitální pohyby.
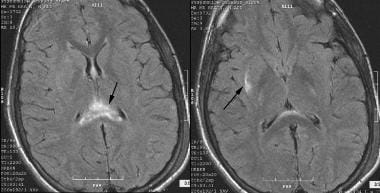 MRI mozku, které ukazují difúzní axonální poranění (DAI) a hyperintenzivní signál v corpus callosum (splenium), septum pellucidum a pravé vnější kapsli.
MRI mozku, které ukazují difúzní axonální poranění (DAI) a hyperintenzivní signál v corpus callosum (splenium), septum pellucidum a pravé vnější kapsli. nedávné studie naznačují, že velikost rotačního zrychlení potřebného k výrobě DAI vyžaduje, aby hlava zasáhla předmět nebo povrch. Tyto faktory také zvyšují pravděpodobnost, že DAI bude doprovázena dalšími intrakraniálními lézemi. Tyto mechanické síly fyzicky rozřezávají tyto axony na proximální a distální segmenty. Pokud se jedná o dostatečný počet axonů, může dojít k hlubokým neurologickým deficitům a bezvědomí.
Tyto stejné síly mohou působit na mozkové cirkulace, což způsobuje narušení cév a různé formy mikro–intracerebrální krvácení a makro–intracerebrální krvácení, včetně Duret krvácení, které se běžně smrtící, pokud se vyskytují v mozkovém kmeni. Duret krvácení ze středního mozku a pons jsou malé tečkovité krvácení, které jsou často způsobeny arteriole strečink během primární újmy, jak je znázorněno na obrázku níže. Mohou také vést během transtentoriální herniace jako sekundární zranění, když jsou arteriální perforátory stlačeny nebo nataženy.
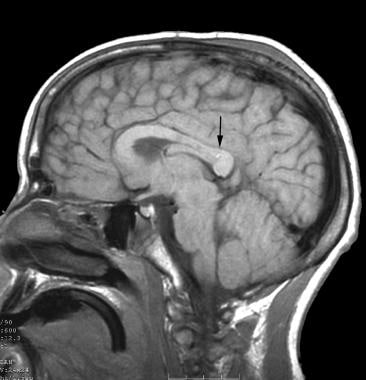 MRI mozku (sagitální pohled), který ukazuje Duret krvácení v splenium v corpus callosum.
MRI mozku (sagitální pohled), který ukazuje Duret krvácení v splenium v corpus callosum. nedávná studie naznačuje, že DAI a mladší věk mohou přispět ke zvýšenému riziku vzniku dysautonomie.
sekundární zranění
sekundární urážky mohou mít mnoho podob a lze je shrnout následovně:
-
Sekundární intrakraniální urážky do mozku
-
Krvácení
-
Ischemie
-
Edém
-
Zvýšil nitrolební tlak (ICP)
-
Vasospasmus
-
Infekce
-
Epilepsie
-
Hydrocefalus
-
-
Sekundární systémové urážky do mozku
-
Hypoxie
-
Hyperkapnie
-
Hyperglykémie
-
Hypotenze
-
Těžké hypokapnie
-
Horečka
-
Anémie
-
Hyponatrémie
-
hlavní zaměření v řízení akutní uzavřené poranění hlavy je prevence sekundární zranění a zachování neurologické funkce, které nejsou poškozeny primární zranění.
posttraumatický vazospazmus může být příčinou ischemického poškození po těžkém traumatickém poškození mozku, přičemž rizikovými faktory jsou parenchymální pohmožděniny a horečka. Difúzní mechanické poškození a aktivace zánětlivých cest mohou být sekundárními mechanismy tohoto vazospasmu. Pacienti s parenchymálními pohmožděninami a horečkou mohou mít prospěch z dalšího screeningu.
cerebrální ischemie
cerebrální ischemie je nedostatečná perfúze kyslíku do mozku v důsledku hypoxie nebo hypoperfúze. Nepoškozený mozek snáší nízké hladiny PaO2 lépe než těžce zraněný mozek. Traumatizované mozkové tkáně jsou velmi citlivé na dokonce mírnou hypoxii (90 mm Hg). Gordon a Ponten navrhli 2 vysvětlení tohoto jevu: (1) Respirační alkalóza může posunout kyslíku-hemoglobin křivky doleva, což zvyšuje afinitu hemoglobinu ke kyslíku a snížení snadné uvolnění kyslíku, a (2) nerovnoměrný průtok krve mozkem (CBF) může vyplývat z ohniskové vasospasmus se ztrátou kontaktních autoregulace v oblasti poraněné mozkové tkáně. Přibližně u jedné třetiny pacientů s těžkým poraněním hlavy bylo prokázáno, že mají ischemické hladiny CBF.
CBF je normálně udržován konstantní v rozsahu (asi 50-150 mm Hg) cerebrálního perfuzního tlaku, jak je znázorněno na obrázku níže. To je možné úpravou vaskulárního tónu známého jako AUTOREGULACE (plná čára). U pacientů s traumatem mozku může tato AUTOREGULACE selhat a CBF může být závislá na CPP (přerušované čáry). AUTOREGULACE chybí, snižuje nebo zpožďuje u 50% pacientů s těžkým poraněním hlavy. Nejnižší hodnoty CBF se vyskytují během prvních 6-12 hodin po poranění. Celkový výsledek pacientů, kteří trpí ischemií, je mnohem horší než u původně neischemických pacientů. Předpokládá se, že počáteční ischémie způsobuje trvalé nevratné poškození, i když je CBF nakonec optimalizována. Použití xenonového CT skenování k měření CBF je nyní součástí výzbroje k diagnostice a léčbě abnormalit v CBF.
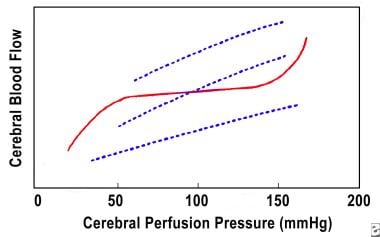 graf cerebrálního krevního toku / cerebrální perfuzní tlak.
graf cerebrálního krevního toku / cerebrální perfuzní tlak. edém mozku
edém mozku je další formou sekundárního poškození, které může vést ke zvýšené ICP a často vede ke zvýšené úmrtnosti. Edém mozku je rozdělen do 2 hlavních typů: vazogenní a buněčný (nebo cytotoxický) edém.
Vazogenní edém nastává, když porušení hematoencefalické bariéry umožňuje difúzi vody a rozpuštěných látek do mozku. Většina této tekutiny se hromadí v bílé hmotě a mohou být pozorovány na hlavu CT, jak hypodense bílé hmoty (na T1 vážených obrazů), nebo jako světlé oblasti signálu na T2 vážené MRI. Mechanismus buněčného (cytotoxického) edému je méně jasný. Teorie zahrnují větší využívání extracelulární draslíku poškozený mozek nebo transport HCO3 – a H+ na Cl – a Na+ do poškozené mozkové tkáně jako mechanismus urážet.
V jedné studii, difúzně vážené mri byla použita k vyhodnocení zdánlivý difuzní koeficient (ADC) u 44 pacientů s TBI (GCS < 8) a u 8 zdravých dobrovolníků. Vyšší hodnoty ADC byly spojeny s vazogenním edémem a nižší hodnoty ADC byly spojeny s převážně buněčnou formou edému. Regionální měření ADC u pacientů s fokální a difuzní poranění byly vypočítány. Konečný závěr byl, že otok mozku u pacientů s TBI se zdá být převážně buněčných, jako je signalizováno nízké ADC hodnoty v mozkové tkáně s vysokým obsahem vody.