Přední Ischemická Neuropatie Optického nervu:
Část I: Úvod pro Pacienty
Sohan Singh Hayreh, MD, MS, PhD, DSc, FRCS, FRCOphth
Patricia A. Podhajsky, BSN
Oční Cévní Kliniku
Oddělení Oftalmologie & Vizuální Věd
University of Iowa Carver College of Medicine
Iowa City, Iowa
Toto je část jednoho ve dvojici článků o AION.
POZNÁMKA
první část tohoto článku je určen především pro pacienty a laiky, a druhá část (na samostatné stránce), je určena pro oftalmology. Článek je souhrnem materiálu publikovaného v recenzovaných očních časopisech. Podrobnější informace, viz články v bibliografii a různé články citované v těchto dokumentech.
Dr. Hayreh nedává stanovisko, aniž je osobně vyšetřoval pacienta; cítí, že je to neetické a také potenciálně nebezpečné.
původně publikováno 1995 a revidováno, rozšířeno a upraveno v dubnu 2009, Recenzováno listopad 2010, únor 2013, srpen 2016.
tento článek je určen k poskytnutí základních informací o ischemické optické neuropatii, která se někdy nazývá“ mrtvice zrakového nervu “ v laickém termínu. Ischemická optická neuropatie je jednou z nejčastějších příčin ztráty zraku u osob po středním věku. Vyskytuje se však méně často u mladších osob. Znalosti o této nemoci umožní pacientům a jejich lékařům spolupracovat na porozumění nemoci. Včasná diagnóza, rozpoznání různých rizikových faktorů a provádění léčby a následných návštěv podle doporučení jsou nejdůležitějšími aspekty péče o osoby s ischemickou optickou neuropatií. Následující popis ischemické optické neuropatie je založen na našich základních, experimentálních a klinických studiích publikovaných v recenzovaných časopisech.
základní informace
oko
oko je často srovnáváno s kamerou. Světlo přichází přes rohovku, zornici a čočku v přední části oka, stejně jako čočka fotoaparátu propouští světlo do filmu. Toto světlo je pak zaměřeno na vnitřní stěnu oka zvanou sítnice (jako na filmu ve fotoaparátu). Tento obrázek je pak odeslán do mozku podél optického nervu, který spojuje oko s mozkem. Vidíme správně, když všechny tyto části oka a mozek pracují společně,
Zrakového Nervu
zrakového nervu je unikátní, protože je jediný nerv v těle, že lékař je schopen vidět přímo (bez operace), jak to začíná v zadní části oka. Optický nerv je tvořen milionem drobných, jemných nervových vláken, která jsou jako dráty. Mnoho krevních cév vyživuje optický nerv krví bohatou na kyslík a výživu. Vize se vlastně odehrává v mozku, když zprávy od oka cestovat do mozku podél zrakového nervu; nicméně, nervy musí být zdravé, aby předat tyto zprávy. Celou situaci lze přirovnat k videokameře (tj. oku), která snímá a přenáší po kabelu (zrakový nerv) do televize (mozku); pokud je kabel z jakéhokoli důvodu poškozen, ačkoli videokamera a televizor mohou být zcela normální, na televizoru není vidět zkreslený obraz nebo žádný obraz.
při vysvětlování tohoto onemocnění může lékař říci, že došlo k „mrtvici v zadní části oka“, „blokované krevní cévě“ nebo „zlomené krevní cévě v zadní části oka“. „Mrtvice“ je přerušení přívodu krve do mozku nebo nervu v těle. Když má člověk v mozku hlavní „mrtvici“, je často ovlivněn přívod krve do části mozku, která řídí řeč nebo pohyb paží a nohou. Při „mrtvici v zadní části oka“ dochází ke ztrátě zraku, protože sítnice nebo optický nerv mohou mít přerušený oběh. Kolik zraku je ztraceno, závisí na tom, kolik je postižena sítnice nebo optický nerv. Na této webové stránce diskutujeme pouze o mrtvici zrakového nervu a ne o sítnici.
ischemie
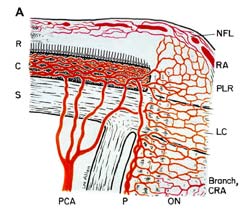
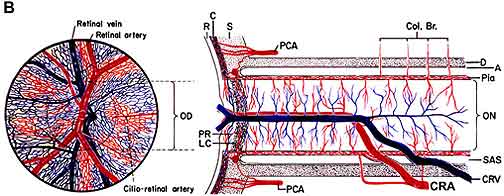
ischemie zrakového nervu vede k ischemické optické neuropatii . Ischemie je snížení přívodu krve do tkáně v těle, což zase snižuje kyslík a výživu. Bez dostatečného kyslíku a výživy nemohou nervy správně fungovat a nakonec zemřou. Jako příklad uvádění těsnou gumičku kolem zápěstí způsobuje, že prsty začnou chvět a pak se ztratí pocit dotknout, protože guma se přeruší přívod krve, hlad nervy kyslíku a živin. Pokud je přívod krve do optického nervu přerušen, vyvolává ischemii zrakového nervu (technický název „ischemická optická neuropatie“) a vzniká ztráta zraku. Přívod krve přední (obr. 1-A) zrakového nervu (také volal hlavou optického nervu) je především zadní ciliární arterie, zatímco prokrvení zadní část (zadní část Obr. 1-B) pochází z několika zcela odlišných zdrojů, ale ne ze zadních ciliárních tepen .
|
|
|
|
Abbreviations: A = arachnoid; C= choroid; CRA= central retinal artery; Col. Br.= Collateral branches; CRV= central retinal vein; D= dura; LC= lamina cribrosa; NFL= surface nerve fiber layer of the disc; OD= optic disc; ON= optic nerve; P= pia; PCA= posterior ciliary artery; PR and PLR= prelaminar region; R= retina; RA= retinal arteriole; S= sclera; SAS= subarachnoid space. |
|
| obr. 1: schematické znázornění přívodu krve: (A) hlavy zrakového nervu a (B) zrakového nervu.
reprodukováno se svolením Hayreh 1978 . B Upraveno Z Hayreh, S .S. 1974. |
|
Typy Ischemické Neuropatie Optického nervu
Ischemické neuropatie optického nervu je ze dvou typů , v závislosti na části zrakového nervu podílí:
Přední ischemické neuropatie optického nervu (obyčejně zkrátil na „AION“): Aion je způsoben akutní ischemií přední (přední) části zrakového nervu (nazývané také hlava zrakového nervu), která je zásobována hlavně zadními ciliárními tepnami.
zadní ischemická optická neuropatie (běžně zkráceně „PION“): PION je mnohem méně běžný typ . To je vzhledem k akutní ischemie zadní (posteriorní) části zrakového nervu, který se nachází v určité vzdálenosti za oční bulvy; tato část zrakového nervu NENÍ poskytována zadní ciliární arterie. To bylo poprvé hlášeno me v roce 1981 . Podrobný běžný účet PION a jeho řízení je k dispozici v nedávné publikaci založené na mém výzkumu .
KLINICKÁ KLASIFIKACE AION
AION je ze dvou typů , v závislosti na tom, co to způsobuje.
důsledku nearteritické AION: To je nejzávažnější typ a je vzhledem k onemocnění zvané obří arteritida nebo temporální arteritida.
Nearteritická AION: Toto je obvyklý, nejběžnější typ, s mnoha různými příčinami, ale nesouvisející s arteritidou obrovských buněk.
je nesmírně důležité vědět, že správná léčba Aionu závisí na tom, zda se jedná o ARTERITICKÝ nebo NEARTERITICKÝ Typ.
jak je Aion diagnostikován
Chcete-li správně diagnostikovat AION a jeho typ, musí lékař zjistit všechny požadované informace. Může položit následující otázky, protože bezbolestná ztráta zraku způsobená AION může být prvním příznakem nebo komplikací jiných nemocí.
otázky pro pacienty s AION
Nearteritická AION
- byla ztráta zraku náhlá nebo postupná?
- Pokud se ztráta zraku náhle objevila, v jakou denní dobu ji pacient objevil?
- došlo před ztrátou zraku k dočasnému rozmazání nebo ztrátě zraku?
- byla ztráta zraku od prvního objevu stabilní, nebo se zlepšila nebo zhoršila?
- je pacient diabetik?
- Má pacient měl nějaké srdeční potíže, mrtvice, vysoký krevní tlak, nízký krevní tlak nebo šok, nedávné kardiovaskulární chirurgie, nebo operace šedého zákalu, nebo nadměrné krvácení?
- má pacient nebo někdo z rodiny pacienta glaukom?
- kouří pacient?
- je pacient užíván léky na vysoký krevní tlak? Pokud ano, jaký lék(y) , jak často a jakou denní dobu?
- ženy budou dotázány na použití antikoncepčních pilulek nebo estrogenů používaných po menopauze.
důsledku nearteritické AION
Obří arteritida je předseda lékařské pohotovosti v oftalmologii, protože jeho obávaná komplikace ztráty zraku v jednom nebo obou očí, což je předejít, pokud tito pacienti jsou včas diagnostikována a léčena okamžitě a agresivně se systémovými kortikosteroidy. Jedná se o onemocnění osob ve věku 50 let nebo starších – častější u žen než u mužů . Asi 80% pacientů s AION v důsledku arteritidy obrovských buněk se po určitou dobu bude cítit obecně dobře . 20% však nemá takové obecné příznaky a je dokonale zdravé . Někteří pacienti mohou mít pocit „euforie“ nebo pohody, takže se o svou ztrátu zraku zcela nezajímají a dokonce trvají na tom, že vidí docela dobře, když je jasné, že nemohou. Pacienti pocit, že to může odmítnout léčbu, jehož cílem je zastavení postupu obří arteritida a slepota, a proto je důležité, aby spolupráce a porozumění všech členů rodiny. Chcete-li zjistit, zda je přítomna arteritida obrovských buněk, lékař bude chtít vědět o následujících problémech:
- Bolesti, zatímco žvýkání potravy
- Bolesti v chrámech a/nebo krku
- Skalp něha
- Ztráta chuti k jídlu
- Ztráta hmotnosti
- bolesti Hlavy
- Neobvyklá únava nebo ospalost
- Svalové bolesti a bolesti,
- Pokud jde o ztrátu zraku, lékař může klást stejné otázky jako jsou uvedeny výše v nearteritické přední AION.
testy a postupy, které lze provést u pacientů s AION
vyšetření zrakové ostrosti: Oftalmolog musí při každé návštěvě vědět, kolik může pacient vidět, aby bylo možné určit změny v množství postiženého vidění. Kromě čtení očních grafů pro vzdálenost a blízkou zrakovou ostrost budou mít pacienti často testování zorného pole.
testování zorného pole: test zorného pole měří jak centrální (přímé), tak periferní (boční) vidění. Porucha testu zorného pole ukazuje, která vlákna optického nervu jsou onemocněním ovlivněna (viz obr. 6). Oko s normální 20/20 (nebo 6/6) zraková ostrost může mít poměrně výrazný vizuální pole, ztráty v obvodu, tak, normální zraková ostrost není zárukou, že tam není žádná ztráta zraku.
relativní aferentní pupilární vada: žák, umístěný ve středu duhovky, je část oka, která se zvětšuje a zmenšuje podle množství světla. Zrakový nerv hraje důležitou roli v této reakci na světlo, takže pokud se žák je škrtit na světlo méně než normální, to ukazuje, že tam je poškození zrakového nervu nebo sítnice. Žáci jsou testováni zářením světla do každého oka, což způsobuje zúžení žáků. Jak se světlo pohybuje z jednoho oka do druhého, žáci by se měli zúžit na přibližně stejnou velikost. Pokud tomu tak není, je v postiženém oku přítomna relativní aferentní pupilární vada.
tonometrie (testování glaukomu): tlak v oku (nitrooční tlak) se měří nástrojem zvaným tonometr. Tento jednoduchý, bezbolestný postup je nezbytný pro získání úplných informací o oběhu v oku. Pokud existuje jakákoliv pochybnost o tom, zda je tlak vysoký pacienta může být nutné testovány několikrát po celý den, protože nitrooční tlak se může lišit v různých denních dobách. Osoba nemusí vědět, že má vysoký tlak v oku, dokud nedojde ke ztrátě zraku.
Fundus fotografie a fluorescenční angiografie fundu: Fotografie papily a zadní části oka mohou být přijata na několika příležitostech během průběhu onemocnění zjistit množství otok optického disku a jeho rozlišení (Fíky. 7, 8, 9, 12-A). Fluorescenční angiografie fundu je rutinní barvení test, provádí s cílem zjistit stav oběhu v zadní části oka a optického disku (Fíky. 13, 14, 15).
Další informace
Více o fundus fotografie,
Více o fluorescenční angiografie
Krevní testy a odkazy na odborníky v jiných oblastech: Krevní testy, které bude třeba udělat okamžitě, jsou Sedimentace Erytrocytů (ESR) a C-reaktivní protein (CRP). Výsledky těchto testů jsou k dispozici během několika hodin. Tyto dva krevní testy jsou nesmírně důležité pro zjištění, zda má pacient arteritidu obrovských buněk. Oba jsou obvykle abnormálně vysoké u arteritidy obrovských buněk.
Mnoho dalších krev studium může být zapotřebí zjistit, jestli tam je něco špatně s pacientem, a může pomoci najít důvod pro rozvoj AION, jako je diabetes nebo kolagenové cévní onemocnění. Hladiny cholesterolu a / nebo triglyceridů budou kontrolovány, protože vysoké hladiny vedou k “ vytvrzení tepen.“Výsledky těchto krevních studií mohou naznačovat potřebu sledování místním lékařem nebo postoupením specialistovi na hematologii.
krevní tlak bude stanoven, zda má pacient vysoký krevní tlak (hypertenze). Kardiolog nebo kardiovaskulární specialista může být konzultován, pokud se zdá, že příčinou AION je krevní sraženina z někde jinde v těle, nebo že srdce, karotid, nebo generalizované „kornatění tepen“ může přispívat k ischemii v oku. Naše nedávné studie ukázaly, že abnormální pokles krevního tlaku během spánku je vážným rizikovým faktorem pro AION v naprosté většině . To lze testovat zaznamenáním krevního tlaku každých 10 až 20 minut po dobu 24 hodin pomocí ambulantního monitoru krevního tlaku(obr. 3, 4, 5).
biopsii: Když symptomy pacienta, vyšetření očí, zvýšená SEDIMENTACE erytrocytů a CRP, a fluorescenční angiografie se to zdá pravděpodobné, že on/ona má obří arteritida, biopsii bude hotovo. Temporální tepna leží těsně pod kůží na straně čela nebo chrámu. Oblast je anestetizována a malý řez proveden v kůži, aby se odhalila tepna. Asi palec tepny je odstraněn pro vyšetření a oblast je sešita několika stehy (které budou odstraněny asi za týden). Tento vzorek tepny je vyšetřen pod mikroskopem patologem, aby se zjistilo, zda existuje zánět tepny. Může trvat několik dní, než bude tento výsledek znám; nicméně, léčba pro obří arteritida může být zahájena okamžitě, pokud existuje silné podezření z obří arteritida, ještě předtím, než biopsie se provádí, protože velmi vysoké riziko oslepnutí je-li adekvátní léčba není uveden brzy. Zahájení léčby před provedením biopsie nezasahuje do výsledků.